Revisión
Guías para la práctica de la autopsia en casos de muerte súbita cardíaca
Guidelines for autopsy investigation of sudden cardiac death
Cuad Med Forense. 2009; 15(55):07-16
RESUMEN
A pesar de que la muerte súbita cardíaca es una de las formas más importantes de muerte en los países occidentales, este problema no ha recibido la atención que merece por parte de los patólogos y de los médicos de los sistemas públicos de salud. Se han desarrollado nuevos métodos de prevención de arritmias potencialmente mortales, y el diagnóstico de certeza de las causas de muerte súbita cardíaca es en este momento de particular importancia. Los patólogos son responsables de determinar la causa exacta de la muerte súbita pero existen diferencias considerables en el modo en el que se aborda esta cada vez más compleja tarea. La Asociación Europea de Patología Cardiovascular desarrolló unas guías que representan el estándar mínimo necesario en la práctica habitual de la autopsia para la valoración de la muerte súbita cardíaca, incluyendo no sólo un protocolo para el examen del corazón y el muestreo histopatológico, sino también para la investigación toxicológica y molecular. Nuestras recomendaciones son aplicables a centros médicos universitarios, a hospitales regionales y locales y a todo tipo de Institutos de Medicina Forense. La adopción a lo largo de la Unión Europea de un método uniforme de investigación supondrá la mejora de la práctica habitual, permitirá realizar comparaciones significativas entre distintas comunidades y regiones y, lo que es más importante aún, favorecerá que se monitoricen los patrones de las enfermedades que causan una muerte súbita.
Palabras clave: Autopsia. Guías. Protocolo. Muerte súbita cardíaca.
ABSTRACT
Although sudden cardiac death is one of the most important mode of death in Western Countries, pathologists and public health physicians have not given this problem the attention it deserves. New methods of preventing potentially fatal arrhythmias have been developed, and the accurate diagnosis of the causes of sudden cardiac death is now of particular importance. Pathologists are responsible for determining the precise cause of sudden death but there is considerable variation in the way in which they approach this increasingly complex task. The Association for European Cardiovascular Pathology developed guidelines, which represent the minimum standard that is required in the routine autopsy practice for the adequate assessment of sudden cardiac death, including not only a protocol for heart examination and histological sampling, but also for toxicology and molecular investigation. Our recommendations apply to university medical centres, regional and district hospitals and all types of forensic medicine institutes. If a uniform method of investigation is adopted throughout the European Union, this will lead to improvements in standards of practice, allow meaningful comparisons between different communities and regions and, most importantly, permit future trends in the patterns of disease causing sudden death to be monitored.
Key words: Autopsy. Guidelines. Protocol. Sudden cardiac death.
Introducción
La muerte súbita cardíaca (MSC) es la principal causa de muerte en todas las comunidades de los Estados Unidos y de la Unión Europea, pero su incidencia real es desconocida. Los métodos internacionalmente aceptados de certificación de la muerte no incluyen una categoría específica para la MSC. Se estima que en Estados Unidos entre 250.000 y 400.000 adultos mueren súbitamente cada año por patologías de origen cardiovascular, con una incidencia global de 1 a 2/1.000 habitantes y año [13, 18, 29]. Un grupo de trabajo de la Sociedad Europea de Cardiología ha recogido tasas de mortalidad de 36-128 fallecimientos por 100.000 habitantes y año [3, 19], más del 60% de los cuales son resultado de enfermedad coronaria arteriosclerótica. Entre la población general de adolescentes y adultos jóvenes menores de 30 años, el riego global de MSC es de 1/100.000 y un amplio espectro de enfermedades puede explicar el evento final [9].
Las mayores dificultades en la interpretación de los datos epidemiológicos de muerte súbita son la falta de estandarización en la codificación de los certificados de defunción y la variabilidad en la definición de muerte súbita. La muerte súbita se ha definido como aquel evento fatal inesperado, de origen natural, que ocurre en la hora siguiente al inicio de los síntomas en un individuo aparentemente sano o con una enfermedad cuya gravedad no hace prever un final tan rápido [14]. Este concepto describe fielmente muchas muertes presenciadas en la comunidad o en los servicios de urgencias. Resulta menos preciso en la práctica de la patología donde las autopsias se realizan a pacientes cuyas muertes ocurrieron sin testigos, durante el sueño o algún tiempo antes de que se hallara el cadáver. En estas últimas circunstancias, probablemente lo más satisfactorio es asumir que se trata de una muerte súbita si se sabe que el fallecido gozaba de buena salud 24 horas antes de que ocurriera la muerte [28]. Más aún, a efectos prácticos, una muerte puede considerarse como súbita si el paciente es resucitado tras una parada cardíaca, sobrevive con soporte vital un periodo limitado de tiempo y finalmente fallece debido al daño cerebral irreversible sufrido.
Los patólogos son los responsables de determinar la causa precisa de la muerte súbita pero existen diferencias considerables en la forma de enfocar esta tarea cada vez más compleja. Una amplia diversidad de libros, guías profesionales y artículos han descrito cómo los patólogos deberían investigar la muerte súbita [1, 5, 11, 20, 23, 27]. Sin embargo, la homogeneidad entre centros es mínima, incluso dentro de un mismo país. En este artículo, describimos el estándar mínimo exigible en la práctica habitual de la autopsia para la adecuada evaluación de la MSC en la población general, excluyendo el SMSL. Nuestras recomendaciones son aplicables a centros médicos universitarios, a hospitales regionales y locales y a todo tipo de Institutos de Medicina Forense. La adopción a lo largo de la Unión Europea de un método uniforme de investigación supondrá la mejora de la práctica habitual, permitirá realizar comparaciones significativas entre distintas comunidades y regiones y, lo que es más importante aún, favorecerá que se monitoricen los patrones de las enfermedades que causan una muerte súbita.
El papel de la autopsia en la muerte súbita:
Trata de establecer o considerar:
- Si la muerte es atribuible a una patología cardíaca u otra causa de muerte súbita.
- La naturaleza de la enfermedad cardíaca, y si el mecanismo fue arrítmico o mecánico.
- Si la patología cardíaca causante de la muerte súbita puede ser hereditaria, requiriendo la realización de un screening y consejo de los familiares en primer grado.
- La posibilidad de consumo de drogas tóxicas o ilegales así como otras muertes no naturales.
Información clínica relevante para la autopsia:
En la práctica, la cantidad de información que está disponible antes de la autopsia es variable. Cualquier fuente potencial de información debería ser entrevistada (ej. familiares, médico general, etc.), preferiblemente antes de llevar a cabo la autopsia. Lo ideal sería recabar la siguiente información:
- Edad, sexo, profesión, estilo de vida/hábitos (especialmente consumo de alcohol o tabaco), patrón habitual de ejercicio o actividad física.
- Circunstancias de la muerte: fecha, intervalo de tiempo (instantánea o <1 h), lugar de la muerte (ej. domicilio, trabajo, hospital, actividad recreativa), circunstancias (en reposo, durante el sueño, durante el ejercicio –atlético o no atlético–, bajo estrés emocional), presencia o no de testigos, cualquier circunstancia sospechosa (monóxido de carbono, violencia, accidente de tráfico, etc.).
- Historia médica: estado general de salud, enfermedades previas de interés (especialmente síncope, dolor precordial y palpitaciones, particularmente durante el ejercicio, infarto de miocardio, hipertensión, trastornos respiratorios e infecciones recientes, epilepsia, asma, etc.), intervenciones quirúrgicas previas, registros ECG y RX de tórax anteriores, resultados de exámenes cardiovasculares, análisis de laboratorio (especialmente pruebas lipídicas).
- Consumo de medicación prescrita y no prescrita.
- Historia cardíaca familiar: patología isquémica del corazón y muerte súbita prematura, arritmias, enfermedades cardíacas congénitas.
- Registro ECG durante la reanimación, enzimas séricas y niveles de troponinas.
Procedimiento de autopsia:
Todas las autopsias en los casos de muerte súbita deben seguir un examen secuencial estructurado. Específicamente, el examen debe dirigirse hacia las causas principales de muerte súbita cardíaca o extra-cardíaca. Los principios y normas relacionadas con el procedimiento de autopsia deben ajustarse a las Recomendaciones para la Armonización de las Autopsias Médico-Legales emitidas por el Comité de Ministros del Consejo de Europa [5].
Examen externo del cadáver.
- Establecer talla y peso (para correlacionarlos con el peso y el espesor de las paredes del corazón [16, 21, 22]). (*)
- Inspeccionar la presencia de vías venosas recientes, intubación, parches de ECG, quemaduras eléctricas y por desfibrilador, drenajes y lesiones traumáticas.
- Revisar la existencia de desfibrilador automático implantable (DAI)/ marcapasos; si están presentes in situ, atender a las Observaciones de Seguridad de 2002 de la Agencia para los Instrumentos Médicos (MDA) para una extracción segura.
Autopsia completa con valoración secuencial de las causas de muerte súbita.
Exclusión de causas no cardíacas de muerte súbita
Toda muerte natural repentina puede ser considerada de origen cardíaco una vez excluidas las causas no cardiovasculares. Por tanto, una autopsia completa con aproximación secuencial siempre debería dirigirse a excluir causas extra-cardíacas de muerte súbita comunes o excepcionales, especialmente:
- Cerebral (ej. hemorragia subaracnoidea o intraparenquimatosa, etc.)
- Respiratoria (ej. asma, anafilaxia, etc.)
- Shock hipovolémico agudo (ej. rotura de aneurisma de aorta, ulcus péptico, etc.)
- Shock séptico (Síndrome de Waterhouse-Friederichsen).
Búsqueda de causas cardíacas de muerte súbita
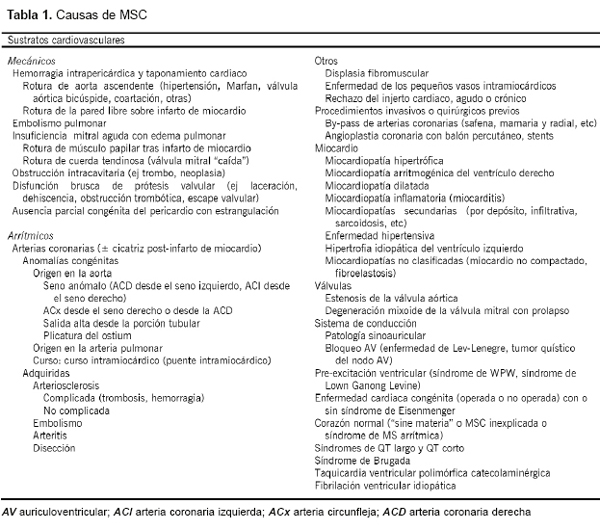
Muchas enfermedades cardiovasculares pueden causar MSC, bien a través de un mecanismo eléctrico (MSC eléctrica) o bien comprometiendo la función mecánica del corazón (MSC mecánica). Estos trastornos pueden afectar a las arterias coronarias, al miocardio, a las válvulas cardíacas, al sistema de conducción, a la porción intra-pericárdica de la aorta o a la arteria pulmonar, la integridad de los cuales es fundamental para la adecuada función del corazón (Tabla 1).
Examen macroscópico estándar del corazón
- Inspeccionar el pericardio, abrirlo y explorar la cavidad pericárdica.
- Inspeccionar la anatomía de las grandes arterias antes de seccionarlas 3 cm por encima de las válvulas aórtica y pulmonar.
- Examinar y seccionar las venas pulmonares. Cortar la vena cava superior 2 cm sobre el punto donde ésta se une a la cresta de la orejuela derecha (para preservar el nodo sinusal). Seccionar la vena cava inferior cerca del diafragma.
- Abrir la aurícula derecha desde la vena cava inferior hasta el ápex de la orejuela. Abrir la aurícula izquierda entre las venas pulmonares y desde ahí hacia la orejuela auricular. Examinar las cavidades auriculares, el tabique interauricular y determinar si el foramen oval está íntegro. Valorar las válvulas mitral y tricúspide (o las prótesis valvulares) desde arriba y determinar la integridad de los músculos papilares y las cuerdas tendinosas.
- Inspeccionar la aorta, la arteria pulmonar y las válvulas aórtica y pulmonar (o las prótesis valvulares) desde arriba.
- Examinar las arterias coronarias:
(a) valorar tamaño, forma, posición, número y permeabilidad de los ostium coronarios.
(b) evaluar tamaño, curso y «dominancia» de las arterias epicárdicas principales.
(c) realizar múltiples cortes transversales a intervalos de 3 mm a lo largo del curso de las principales arterias epicárdicas y sus ramas como la diagonal o la marginal, y determinar la permeabilidad.
(d) las arterias coronarias severamente calcificadas habitualmente se abren de forma adecuada con tijeras afiladas. Si esto no es posible, deberían ser disecadas intactas, descalcificadas y abiertas transversalmente.
(e) los segmentos coronarios que contienen un stent metálico deberían derivarse íntegros a laboratorios con medios para fijación en resina y posterior procesado y tallado.
(f) las arterias coronarias con bypass (venas safenas, arterias mamarias internas, arterias radiales, etc.) deberían ser examinadas atentamente mediante cortes transversales. Las anastomosis proximal y distal requieren un examen particularmente cuidadoso. Las grapas o suturas junto al vaso facilitan su identificación, sobre todo cuando se trata de injertos de la mamaria interna.
- Practicar un corte transverso completo (eje corto) del corazón a nivel de mesocardio, seguido de cortes paralelos de los ventrículos a intervalos de 1 cm hacia el ápex y evaluar detenidamente la morfología de las paredes y cavidades en dichos cortes.
- Una vez exangüe, registrar las siguientes medidas:
(a) Peso total del corazón: valorar el peso del corazón frente a tablas de pesos normales según edad, sexo y peso corporal [16, 21, 22].
(b) Espesor de la pared: examinar el endocardio, medir el grosor de la región media de la pared libre del ventrículo izquierdo, del ventrículo derecho y del tabique (excluyendo las trabéculas) comparando con tablas de espesor normal según edad, sexo y peso corporal [16, 21, 22].
(c) Dimensiones del corazón: el eje transversal se calcula adecuadamente como la distancia desde el margen obtuso al agudo en el surco auriculoventricular posterior. El eje longitudinal se obtiene midiendo la distancia entre la crux cordis y el ápex del corazón por la cara posterior.
- Disecar la mitad basal del corazón siguiendo la corriente sanguínea y realizar un examen completo del tabique interauricular e interventricular, las válvulas auriculoventriculares, tractos de entrada y de salida de los ventrículos, y las válvulas semilunares. En el caso de existir un cuadro de pre-excitación ventricular documentado en un registro ECG, los anillos auriculoventriculares deben mantenerse intactos.
Examen histológico estándar del corazón
Miocardio: tomar bloques etiquetados de un corte transversal de los ventrículos que resulte representativo, incluyendo la pared libre del ventrículo izquierdo (región anterior, lateral y posterior), el tabique interventricular (región anterior y posterior) y la pared libre del ventrículo derecho (región anterior, lateral y posterior), junto con una muestra del tracto de salida del ventrículo derecho y de cada una de las aurículas. Además, debe muestrearse toda aquella área con anomalías macroscópicas significativas. Hematoxilina y Eosina (HE) y las tinciones de tejido conectivo (Van Gieson, tricrómico y Sirius red) son las técnicas estandarizadas. Otras tinciones especiales así como los estudios de Inmunohistoquímica deben desarrollarse cuando sea necesario.
Arterias coronarias: en el caso de enfermedad de las arterias coronarias, deben incluirse para histología las lesiones focales más severas en bloques identificados y teñidos como se ha descrito anteriormente.
Otras muestras cardíacas (como tejido valvular, pericardio y aorta) se procesan de forma similar. Si la historia clínica o el registro ECG sugieren anomalías de la conducción, se debe aplicar la técnica de investigación del sistema de conducción mediante cortes seriados.
Microscopía electrónica
Si se sospechan miocardiopatías poco frecuentes (mitocondrial, por depósito, infiltrativa, etc.) debe fijarse en glutaraldehido al 2.5% una pequeña muestra de miocardio (1mm) para examen ultraestructural.
Remisión de corazones a centros especializados
El procedimiento óptimo es conservar el corazón completo y remitirlo a centros especializados. El patólogo que lo recibe debe completar los pasos 1-5 del examen macroscópico estándar del corazón, hacer una sección transversa apical del órgano y extraer la sangre. Los tejidos, la sangre y otros fluidos para toxicología y patología molecular deben tomarse antes de fijar el corazón en formalina al 10% (ver «patología molecular» a continuación). Si no es posible conservar el corazón, resulta fundamental realizar un registro fotográfico amplio, indicando de donde se toman las muestras.
Otros tejidos para examen histológico
De rutina deben recogerse muestras del resto de órganos principales y teñirse con HE y una tinción de tejido conectivo.
Otros exámenes de laboratorio
En algunas etapas posteriores pueden solicitarse estudios moleculares y toxicológicos. Para este propósito, el almacenamiento adecuado de los fluidos/tejidos recogidos en la autopsia de la MSC es fundamental. Si se necesitan estas pruebas complementarias y no se dispone de medios in situ, el material almacenado puede enviarse a laboratorios especializados de nivel regional o nacional.
Toxicología
En la investigación de muertes extrahospitalarias, la cuestión que casi siempre se plantea es si están implicadas sustancias tóxicas. Atendiendo a las circunstancias que rodean a la muerte y a los datos toxicológicos, la etiología de la muerte puede ser natural, accidental o criminal. Incluso cuando el corazón presenta alteraciones, tanto en el examen macro como en el microscópico, y la muerte ha ocurrido de forma súbita, aún puede persistir la duda de si una sustancia ha sido el desencadenante de la muerte, actuando como un factor adicional al sustrato anatómico. De forma particular, en el atleta y en el joven, el dopaje y las drogas recreativas pueden precipitar una MSC. Más aún, la MSC puede deberse a medicamentos con efectos cardiotóxicos, como los neurolépticos, o a fármacos cardíacos. Una adecuada selección, recogida y remisión de las muestras para análisis toxicológicos es obligada para obtener resultados analíticos precisos y científicamente útiles. Las clases y las cantidades mínimas de tejidos y fluidos necesarios para la evaluación toxicológica vienen determinadas por los analitos que deben ser identificados y cuantificados. Para la investigación de la muerte súbita, el Protocolo de la Sociedad de Toxicólogos Forenses y la Academia Americana de Ciencias Forenses aconseja las siguientes cantidades [24]: 25 ml de sangre cardíaca, 10 ml de sangre periférica tomada de las venas femorales, 30-50 ml de orina, 20-30 ml de bilis (si no hay orina disponible). Todas las muestras se conservan a 4 ºC. Debe cortarse un mechón de cabello (100-200 mg) de la región posterior de la cabeza (o de vello púbico cuando no sea posible tomar pelo de la cabeza). Los análisis toxicológicos deben ser cuantitativos.
Patología molecular
Los estudios moleculares de MSC incluyen la detección de genoma viral en las miocardiopatías inflamatorias y el análisis de mutaciones genéticas en enfermedades cardíacas estructurales y no estructurales determinadas genéticamente [1, 7, 8, 26]. Para este propósito, 10 ml de sangre con EDTA y 5 g de tejido cardíaco y esplénico son congelados y conservados a -80 ºC o, como alternativa, guardados en RNA later a 4 ºC hasta un período de 2 semanas.
Formulación de un diagnóstico y resumen clínico-patológico
El informe debe concluir con un resumen clinico-patológico claro (epicrisis). Siempre que sea posible, éste incluirá los hallazgos patológicos del historial clínico, las circunstancias de la muerte y toda investigación llevada a cabo próxima al momento del fallecimiento. Como ya se ha señalado, el formulario de certificación de la muerte presentará inevitables diferencias entre los países de la Unión Europea.
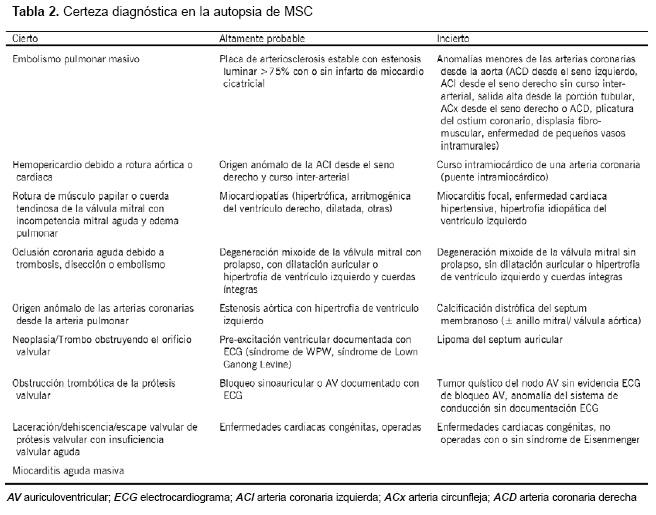
En la mayoría de los casos de MSC, puede identificarse una causa patológica evidente, aunque con grados variables de certeza. Cuando sea posible, deberá indicarse la causa más probablemente implicada, indicando expresamente la necesidad de realizar un screening clínico y un análisis genético a la familia [4, 27].
Es importante aceptar que existen distintos grados de certeza a la hora de definir la relación causa-efecto entre el sustrato cardiovascular y el evento de muerte súbita. La Tabla 2 recoge los sustratos de MSC más comunes, clasificándolos como ciertos, altamente probables o inciertos. En las categorías de probable y especialmente en las de incierto, debe considerarse cada caso individualmente. La historia clínica y las circunstancias de la muerte pueden ayudar a alcanzar una conclusión.
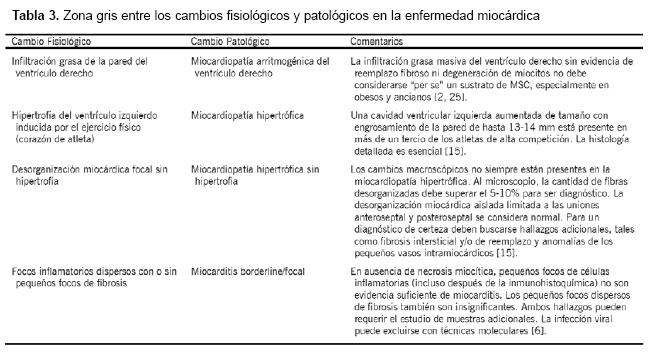
Finalmente, señalar que hay enfermedades miocárdicas en las que el límite entre los cambios fisiológicos y patológicos está mal definido. Algunas de estas zonas grises de diagnóstico se describen en la Tabla 3 [2, 6, 15, 25]. En la práctica diaria, los patólogos deberían hacer una descripción macro y microscópica detallada de sus hallazgos sin suponer una relación de causalidad y, en situaciones de duda real, como si los cambios observados son fisiológicos o patológicos, debe buscarse una opinión experta (ver «Remisión de corazones a centros especializados» anteriormente).
Las muertes que no lleguen a explicarse después de una cuidadosa investigación macroscópica, microscópica y de laboratorio, deben clasificarse como Síndrome de Muerte Súbita Arrítmica [4, 10, 12]. Nosotros tenemos la fuerte sospecha de que el número de muertes inexplicadas ha estado subestimado en el pasado. Hay evidencias crecientes de que la MSC en estos casos se debe a anomalías congénitas de los canales iónicos, como los Síndromes de QT largo y QT corto, Síndrome de Brugada y la Taquicardia Ventricular Polimórfica Catecolaminérgica, que cursan con alteraciones bien conocidas del ECG basal o de esfuerzo. En estos supuestos, la disponibilidad de registros ECG puede ser crucial para el diagnóstico y los estudios moleculares resultan esenciales. Los familiares de primer grado deberían someterse a un screening clínico y, cuando esté indicado, a un análisis genético posterior.
Conclusiones
A pesar de que la MSC es una de las formas más importantes de muerte en la Unión Europea, los patólogos y los médicos del sistema público de salud no le han prestado la atención que este problema merece. La fibrilación ventricular es la pesadilla de la población de los países occidentales. Se han desarrollado nuevos métodos de prevención de arritmias potencialmente mortales y el diagnóstico de certeza de las causas de MSC es actualmente de particular importancia. La guía que hemos elaborado representa los mínimos estándares prácticos que deberían adoptarse a lo largo de la Unión Europea y otros lugares. Información aún más detallada sobre la investigación de la MSC y el diagnóstico de entidades específicas estará disponible en la página web de la Asociación Europea de Patología Cardiovascular (http://anpat.unipd.it/aecvp/).
* Nota de los traductores; Se debería establecer también el perímetro abdominal como medida para valorar la obesidad visceral.
Bibliografía
- Basso C, Calabrese F, Corrado D, Thiene G (2001) Postmortem diagnosis in sudden cardiac death victims: macroscopic, microscopic and molecular findings. Cardiovasc Res 50:290–330.
- Basso C, Thiene G (2005) Adipositas cordis, fatty infiltration of the right ventricle, and arrhythmogenic right ventricular cardiomyopathy. Just a matter of fat? Cardiovasc Pathol 14:37–41.
- Becker LB, Smith DW, Rhodes KV (1993) Incidence of cardiac arrest: a neglected factor in evaluating survival rates. Ann Emerg Med 22:86–91.
- Behr E, Wood DA, Wright M, Syrris P, Sheppard MN, Casey A, Davies MJ, McKenna W (2003) Sudden arrhythmic death syndrome steering group. Cardiological assessment of first-degree relatives in sudden arrhythmic death syndrome. Lancet 362:1457–1459.
- Brinkmann B (1999) Harmonization of medico-legal autopsy rules. Committee of Ministers. Council of Europe. Int J Legal Med 113:1–14.
- Calabrese F, Thiene G (2003) Myocarditis and inflammatory cardiomyopathy: microbiological and molecular biological aspects. Cardiovasc Res 60:11–25.
- Carturan E, Tester DJ, Brost BB, Basso C, Thiene G, Ackerman MJ (2008) Postmortem genetic testing for conventional autopsy negative sudden unexplained death: an evaluation of different DNA extraction protocols and the feasibility of mutational analysis from archival paraffin embedded heart tissue. Am J Clin Pathol 129:391-7.
- Chugh SS, Senashova O, Watts A, Tran PT, Zhou Z, Gong Q, Titus JL, Hayflick SJ (2004) Postmortem molecular screening in unexplained sudden death. J Am Coll Cardiol 43:1625–1629.
- Corrado D, Basso C, Pavei A, Michieli P, Schiavon M, Thiene G (2006) Trends in sudden cardiovascular death in young competitive athletes after implementation of a preparticipation screening program. JAMA 296:1593–1601.
- Corrado D, Basso C, Thiene G (2001). Sudden cardiac death in young people with apparently normal heart. Cardiovasc Res 50:399–408.
- Davies MJ (1999) The investigation of sudden cardiac death. Histopathology 34:93–98.
- Fabre A, Sheppard MN (2006) Sudden adult death syndrome and other non-ischaemic causes of sudden cardiac death. Heart 92:316–320.
- Gillum RF (1989) Sudden coronary death in the United States: 1980–1985. Circulation 79:756–765.
- Goldstein S (1982) The necessity of a uniform definition of sudden coronary death: witnessed death within 1 hour of the onset of acute symptoms. Am Heart J 103:156–159.
- Hughes SE (2004) The pathology of hypertrophic cardiomyopathy. Histopathology 44:412–427.
- Kitzman DW, Scholz DG, Hagen PT, Ilstrup DM, Edwards WD (1988) Age-related changes in normal human hearts during the first 10 decades of life. Part II (maturity): a quantitative anatomic study of 765 specimens from subjects 20 to 99 years old. Mayo Clin Proc 63:137–146.
- Medical Devices Agency Safety Notice 2002(35) (2002) Removal of implantable cardioverter defibrillators (ICDs).http://www.mhra.gov.uk/home/idcplg?IdcService=SS_GET_PAGE&useSecondary=true&ssDocName=CON008731&ssTargetNodeId=420 (pp 1–3).
- Myerburg RJ, Castellanos A (2001) Cardiac arrest and sudden cardiac death. In: Braunwald E (ed) Heart disease: a textbook of cardiovascular medicine. Saunders, Philadelphia, PA, pp 890–931.
- Priori SG, Aliot E, Blomstrom-Lundqvist C, Bossaert L, Breithardt G, Brugada P, Camm AJ, Cappato R, Cobbe SM, Di Mario C, Maron BJ, McKenna WJ, Pedersen AK, Ravens U, Schwartz PJ, Trusz-Gluza M, Vardas P, Wellens HJ, Zipes DP (2001) Task force on sudden cardiac death of the European Society of Cardiology. Eur Heart J 22:1374–1450.
- Royal College of Pathologists (2005) Guidelines on autopsy practice 2005, scenario 1: sudden death with likely cardiac pathology.http://www.rcpath.org/index.asp?PageID=687(pp 1–7).
- Scholz DG, Kitzman DW, Hagen PT, Ilstrup DM, Edwards WD (1988) Age-related changes in normal human hearts during the first 10 decades of life. Part I (growth): a quantitative anatomic study of 200 specimens from subjects from birth to 19 years old. Mayo Clin Proc 63:126–136.
- Schulz DM, Giordano DA (1962) Hearts of infants and children: weights and measurements. Arch Pathol 73:464–471.
- Sheppard M, Davies MJ (1998) Investigation of sudden cardiac death. In: Sheppard M, Davies MJ (eds) Practical cardiovascular pathology. Arnold, London, pp 191–204.
- SOFT and AAFS (2002) Forensic toxicology laboratory guidelines. www.soft-tox.org/docs/Guidelines. 2002.final.pdf pp 1–23.
- Tansey DK, Aly Z, Sheppard MN (2005) Fat in the right ventricle of the normal heart. Histopathology 46:98–104.
- Tester DJ, Ackerman MJ (2006) The role of molecular autopsy in unexplained sudden cardiac death. Curr Opin Cardiol 21:166–172.
- Thiene G, Basso C, Corrado D (2001). Cardiovascular causes of sudden death. In: Silver MD, Gotlieb AI, Schoen FJ (eds) Cardiovascular pathology. Churchill Livingstone, Philadelphia, pp 326–374.
- Virmani R, Burke AP, Farb A (2001) Sudden cardiac death. Cardiovasc Pathol 10:211–218.
- Zheng ZJ, Croft JB, Giles WH, Mensah GA (2001) Sudden cardiac death in the United States, 1989 to 1998. Circulation 104:2158–2163.