Guía Práctica de Medicina Forense
Abordaje del tromboembolismo pulmonar en la sala de autopsias
Approach of pulmonary embolism at the autopsy room
Cuad Med Forense. 2013; 19(1-2):33-38
Fecha de recepción: 12.Jul.2013; Fecha de aceptación: 16.Ago.2013
Introducción
La embolia pulmonar y la trombosis venosa profunda constituyen dos aspectos de una misma enfermedad, la Enfermedad Tromboembólica Venosa. La embolia pulmonar es la tercera causa de muerte cardiovascular más frecuente, detrás de la cardiopatía isquémica y los ictus. Es la principal causa de muerte evitable en pacientes hospitalizados. Se da por igual en ambos sexos. Aunque su incidencia aumenta con la edad, ningún grupo de edad está libre de fallecer por esta causa.
La muerte debida a Tromboembolismo Pulmonar Masivo es un tema de extraordinaria importancia en patología forense. Como mecanismo o causa inmediata de muerte puede verse en cualquier caso medicolegal: muerte súbita e inesperada, complicación de traumatismos, denuncias por mala praxis profesional, etc. El diagnóstico puede afirmarse o excluirse, normalmente, casi con toda seguridad durante el examen macroscópico de autopsia. No obstante, en la memoria de todos los patólogos clínicos y forenses con experiencia, existen casos propios o revisados en los que una técnica inadecuada hizo imposible excluir o asegurar que la causa inmediata de la muerte fuese una embolia pulmonar y, por tanto, sus implicaciones clínicas y medicolegales1.
Principales factores de riesgo de tromboembolismo
Continúan vigentes desde el siglo XIX los factores de la clásica triada de Virchow (estasis, lesión de la pared vascular e hipercoagulabilidad) que intervienen en la formación y propagación de los trombos venosos. En la Tabla 1 se relacionan los factores de riesgo más reconocidos2,3.
Recomendaciones técnicas de autopsia en caso de sospecha de embolia pulmonar
El procedimiento puede esquematizarse en las siguientes actuaciones:
- Localizar e identificar el émbolo.
- Comprobar que tiene caracteres de un trombo vital.
- Buscar el origen del trombo o parte del mismo en el sistema venoso.
- Otras recomendaciones y prescripción de exámenes complementarios.
Localizar e identificar el émbolo
- Comprobar si en los antecedentes del fallecido se da alguno de los factores de riesgo (Tabla 1) y tener presentes los rasgos esenciales de la muerte por Tromboembolismo Pulmonar (Tabla 2).
- Observar si en las extremidades inferiores existen alteraciones de la coloración, venas varicosas, tumefacción o asimetría en el grosor de las piernas (medir el perímetro a 20 cm por debajo de la tuberosidad tibial, 3 cm de diferencia tienen valor diagnóstico; también por encima de las rodillas).
- Como en general en la autopsia forense, la técnica de evisceración más recomendable es la de Virchow4, órgano por órgano. Aunque puede utilizarse la extracción en masa (Letulle) o en bloque (Ghon), para localizar el émbolo lo mejor es buscarlo «in situ»3,5-7.
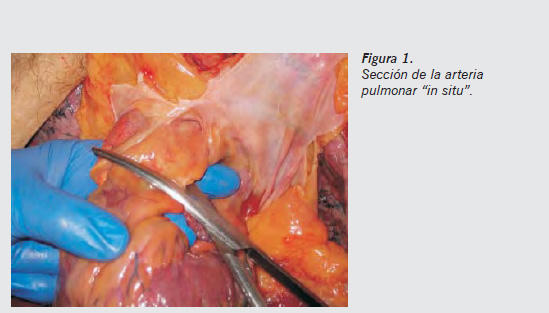
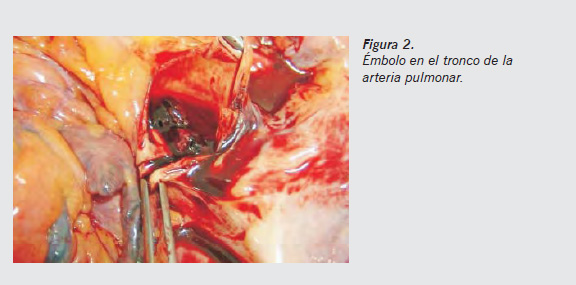
- Tras abrir el tórax e inspeccionar la cavidad, abrir el pericardio e introducir dos dedos ligeramente separados en el seno transverso, con la otra mano se secciona con una tijera la arteria pulmonar unos 3 cm por encima del origen de la arteria en el corazón (Figura 1). Ampliar la incisión del tronco de la arteria pulmonar hacia sus dos ramas. En los casos de muerte súbita por embolia pulmonar se podrá encontrar el típico trombo en «silla de montar» en la bifurcación o grandes trombos en las ramas principales (Figuras 2 y 3). Posteriormente se secciona la aorta en el mismo nivel que se hizo con la pulmonar. Esta maniobra no se harási se observa una disección aórtica (hemopericardio o hemotórax masivo), en cuyo caso se extraerá el corazón unido a la aorta.
- Posteriormente, extraídos los pulmones, se procederá a la abertura de todas las ramas lobulares de cada arteria pulmonar y cortes seriados del parénquima en los que se podrán encontrar émbolos menores. Los émbolos se localizan más frecuentemente en el pulmón derecho y en los lóbulos inferiores, los pequeños pocas veces ocasionan infartos pulmonares, por el doble aporte sanguíneo de los pulmones, pero es muy frecuente que hayan precedido a las embolias masivas y puedan verse en la autopsia
Los émbolos del tronco de la pulmonar, las ramas principales o más de dos ramas lobulares son constantemente mortales, los más pequeños pueden ser mal tolerados en función de la situación cardiopulmonar subyacente y se consideran factores que contribuyen a causar la muerte.
- En la autopsia del corazón comprobar la persistencia del agujero de Botal por posibilidad de embolismo sistémico en trombosis venosa.
Cuando el fallecido haya sido sometido a intensas maniobras de reanimación no pueden descartarse desplazamientos del émbolo. En consecuencia, como existe la posibilidad de que un émbolo retroceda hacia el ventrículo o aurícula derechos, algunos patólogos recomiendan ligar las cavas antes de proceder a la extracción del corazón1,7.
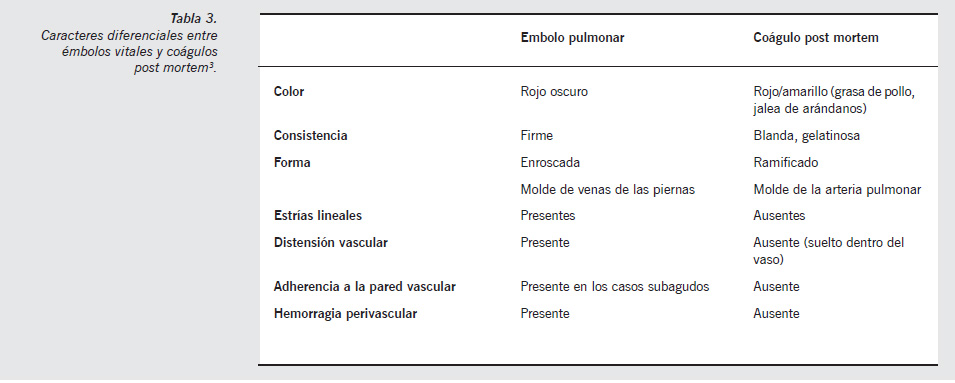
Diferenciación entre émbolo vital y coágulo postmortem
El patólogo, ante una masa de sangre coagulada en el tronco de la arteria pulmonar o sus ramas, debe distinguir entre un émbolo, un coágulo post mortem y una trombosis «in situ» de la arteria pulmonar. Esta última es infrecuente y se asocia a graves enfermedades destructivas pulmonares o endarteritis obliterante.
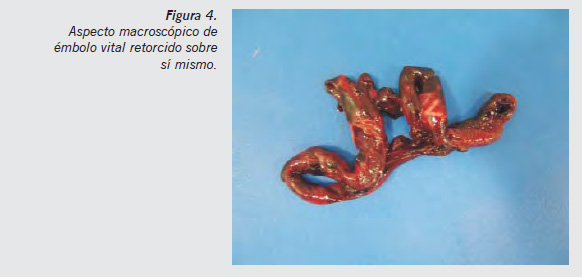
Generalmente los émbolos vitales aparecen como torcidos sobre sí mismos, no reproducen la forma del vaso en el que se encuentran (Figura 4). Cuando se desenrollan se ven como el molde de la vena en la que se formaron y en su superficie puede verse la impronta de los senos de las válvulas de las paredes de dichas venas.
Los coágulos post mortem son blandos, lisos, brillantes, reproducen exactamente la forma del vaso en el que se encuentran y el aspecto de algunos no deja lugar a dudas, como cuando tienen aspecto de grasa de pollo (cuando la sangre sedimenta después de la muerte y antes de coagular) o jalea de arándanos.
En los vitales al corte pueden verse la estriación de las líneas de Zahn (macro y microscópicamente), alternando capas más claras (fibrina y plaquetas) y rojo oscuras (más hematíes).
En la Tabla 3 se exponen los rasgos morfológicos diferenciales de los émbolos y coágulos post mortem.
Aunque pocas veces, si se tiene experiencia, pueden surgir dudas entre un émbolo y un coágulo post mortem. Cuando el trombo se formó pocas horas antes de embolizar, o se trata de pacientes en tratamiento anticoagulante o fibrinolítico, las diferencias pueden ser más sutiles. El examen histopatológico es definitivo en estos casos8.
Búsqueda del origen del trombo o parte del mismo en el sistema venoso
Si hay un trombo de aspecto vital en el tronco de la arteria pulmonar o sus ramas, se procede a la búsqueda del lugar de procedencia del trombo o de parte del mismo en el sistema venoso6. En el 90% de los casos se encuentra en las venas profundas de las piernas3. El signo más frecuente y de más valor diagnóstico es la trombosis en las venas musculares de las pantorrillas1.
El origen del trombo puede estar en cualquier punto del sistema venoso, incluidos los senos venosos de la duramadre o en el corazón derecho. En venas iliacas, renales, ováricas, periprostáticas, etc. Incluso en venas subsidiarias de la cava superior (yugulares, subclavias o axilares) en caso de catéteres centrales. En su conjunto los casos de tromboembolismo pulmonar no originados en las extremidades inferiores no sobrepasan el 10% de los casos.
Aun en los casos en los que el trombo se hubiese desprendido completamente, habría signos de trombosis venosa residual. En algunas series no se encontró el origen del trombo en el 27% de los casos de embolismo pulmonar9, pero para asegurarlo ha de hacerse un examen exhaustivo
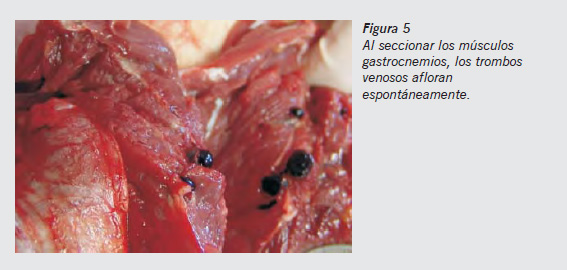
- Se continúa examinando el sistema venoso subsidiario de la cava inferior hasta las venas femorales, para lo que se hace una incisión en la cara anteromedial de los muslos. Si no se encuentran signos de trombosis, se coloca el cadáver en decúbito prono (protegiendo el rostro) y se practica una amplia incisión en la cara posterior de la pierna desde el hueco poplíteo hasta el talón. Se disecan ampliamente la piel y el tejido celular subcutáneo para exponer los músculos posteriores de la pierna (gastrocnemios y sóleo). Se secciona el tendón de Aquiles y se ranversa(voltea) el tríceps sural, continuando con cortes incompletos en la cara anterior, perpendiculares al eje mayor de los músculos, cada 2 cm y en caso de trombosis venosa, los trombos afloran en la superficie del corte (Figura 5).
Después se examinan los músculos profundos y se completa con la abertura de las venas tibiales y peroneas, hasta la poplítea. El procedimiento se lleva a cabo en ambas piernas.
Otras recomendaciones y prescripción de exámenes complementarios
- Fotografiar todos los hallazgos con valor diagnóstico es un complemento indispensable. En ciertos casos también los hallazgos negativos.
- El examen histopatológico del émbolo revelará la organización del mismo en los casos dudosos. Microscópicamente en los trombos vitales destaca la estratificación de eritrocitos y fibrina, picnosis y cariorrexis de los núcleos de los leucocitos, elongación de los núcleos de los monocitos e hialinización de los hematíes.
- Determinar la data de un tromboembolismo puede ser una cuestión medicolegal. En general hay dos problemas: la data de la trombosis venosa donde se originó (el más importante) y la data del émbolo. Para ello se deben tomar fragmentos de las venas trombosadas con el músculo circundante. El grado de organización y recanalización permite hacer una estimación, aunque no exacta3,9.
- Deben considerarse análisis genético-moleculares post mortem en los casos de alta probabilidad de trombofilias hereditarias y screening hematológico para los consanguíneos. Los familiares homocigotos pueden beneficiarse de medidas preventivas en situaciones de alto riesgo de tromboembolismo.
Los autores declaran no tener conflicto de intereses.
Bibliografía
- Spitz WU, Spitz DJ, editors. Spitz and Fisher’s medicolegal investigation of death: guidelines for the application of pathology to crime investigation. 4th ed. Charles C Thomas, Springfield, IL. 2006.
- Goldhaber SZ. Pulmonary Embolism. En: Braunwald’s. Heart Disease. 8th ed. Philadelphia: Saunders Elsevier, 2008;1863-81.
- Tomashefski JF. Dail and Hammar’s Pulmonary Pathology. 3rd ed. Vol I, New York: Springer, 2008.
- Finkbeiner WE, Ursell PhC, Davis RL. Autopsy Pathology: A manual and atlas. Philadephia: Churchill Livingstone, 2004.
- Ludwig J. Handbook of autopsy practice. 3rd ed. Totowa, New Jersey: Humana Press, 2002.
- Gordon I, Shapiro HA, Berson SD. Forensic Medicine. 3rd ed. Edinburgh: Churchill Livingstone, 1988.
- Gill JR. The Medicolegal Evaluation of Fatal Pulmonary Tromboembolism. En: Tsokos M. Forensic Pathology Reviews. New Jersey: Humana Press, 2005;285-302.
- Cummings PM, Darin PT, Springer KM. Atlas of Forensic Histopathology. New York: Cambridge University Press. 2011;36-8.
- Burke A, Tavora F. Practical Cardiovascular Pathology. Philadelphia: Wolters Kluwert /LWW, 2011;533-44.
Dirección para correspondencia:
JL. Palomo Rando
Instituto de Medicina Legal
Ciudad de la Justicia
Fiscal Luis Potero, 6
29010 Málaga
E-mail: jlpalomo45@telefonica.net