Original
Traumatismos oculares: aspectos médico-legales
Ocular traumatisms - forensic aspects
Cuad Med Forense 2002;8(29)5-19
Fecha de recepción: 27.FEB.02; Fecha de aceptación: 28.JUN.02
RESUMEN
La patología ocular supone para la mayoría de los médicos forenses, no especialistas en la misma, un serio problema a la hora de establecer la etiología de las lesiones y su seguimiento posterior, dada su complejidad y especificidad. Por ello hemos hecho un breve repaso de todas las lesiones oftalmológicas que pueden sobrevenir tras un traumatismo, detallando su tratamiento médico y seguimiento, intentando además hacer un diagnóstico diferencial con la enfermedad común cuando así sea posible.
Palabras clave: medicina legal, patología forense, traumatismos oculares, valoración daño corporal.
ABSTRACT
For most pathlogists who are not specialists in the matter, establishing the aetiology of lesions and the follow-up thereof in ocular pathologies poses a serious problem due to their complexity and specificity. We have therefore made a short review of the most important opthalmologic lesions which can appear as a result of traumatism, including treatment and follow up, trying wherever possible to make a differential diagnosis with common diseases.
Key words: forensic medicine, forensic pathology, ocular traumatism, evaluation of corporal damage.
Como sabemos la afectación del globo ocular y sus anejos es un hecho frecuente en las agresiones físicas, accidentes laborales y de circulación. La patología producida, en muchas ocasiones, es de carácter banal no entrañando dificultad en su interpretación médico-legal, ni en establecer el nexo de causalidad entre el agente vulnerante y la lesión. No obstante, con relativa frecuencia el traumatismo se produce sobre un ojo previamente patológico, cuyo estado anterior podría ser conocido o no, complicando de esta manera su valoración. Si a lo dicho añadimos la complejidad que a veces supone «descifrar» la nomenclatura empleada por los oftalmólogos para describir la exploración efectuada así como la patología hallada, nos podemos encontrar con grandes dificultades para elaborar el «parte de sanidad».
Por todo ello nos hemos propuesto describir la patología ocular que con más frecuencia se puede presentar en la consulta del médico-forense y su diagnóstico diferencial con la enfermedad común; aunque sin ahondar en descripciones, ya que nuestro fin es acercar la descripción clínica al médico-forense, sirviendo de guía para un estudio más exhaustivo si la situación lo requiere y no aportar más confusión.
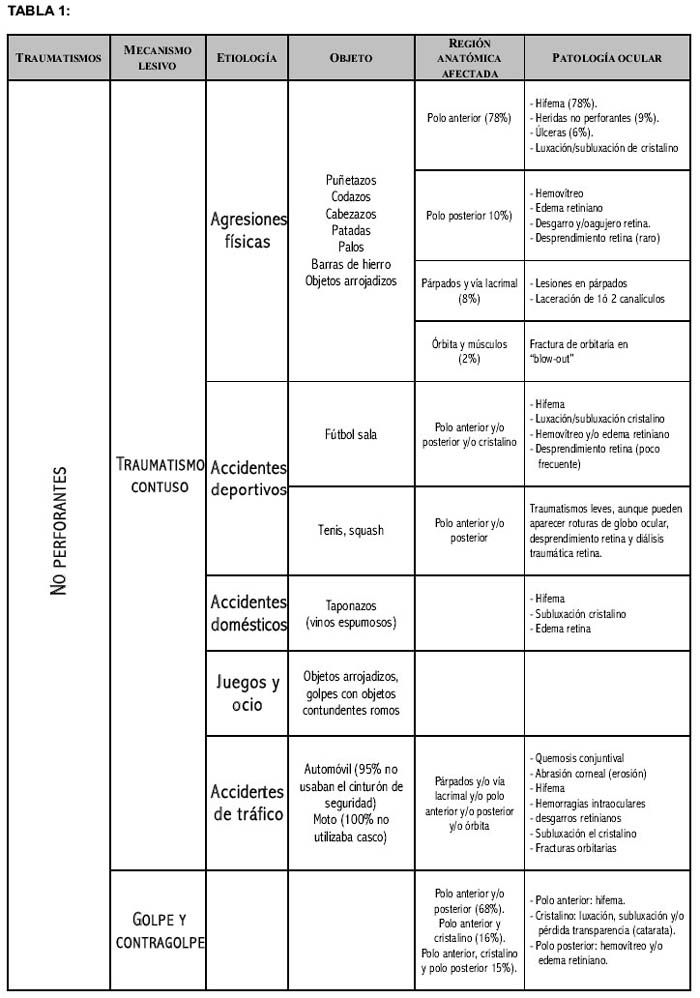
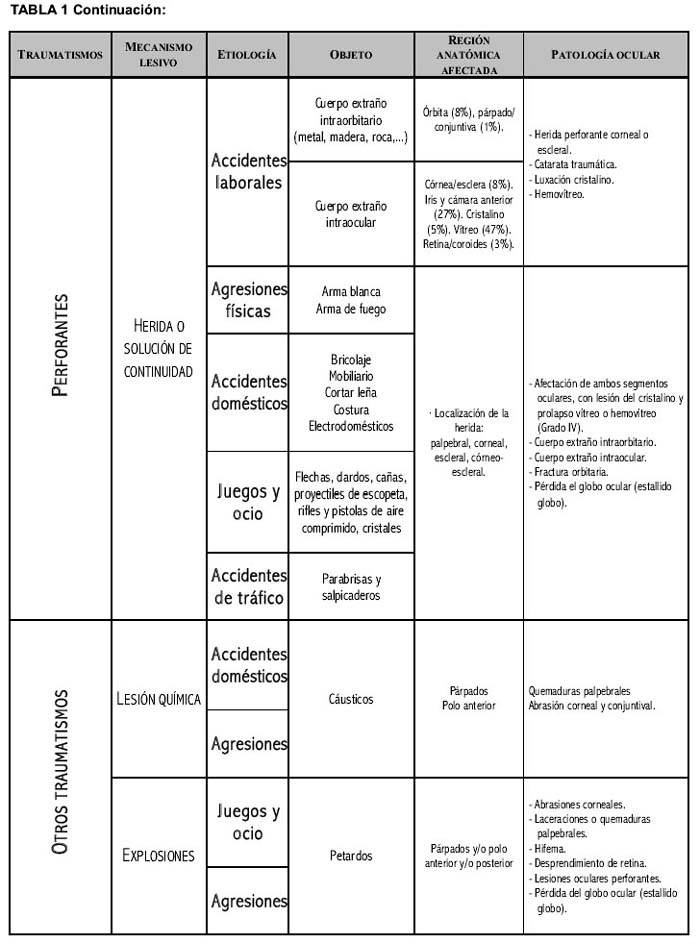
Si clasificamos las lesiones oculares por etiologías, comprobaremos cómo las derivadas de los accidentes de tráfico y las agresiones no son las más frecuentes, representando el 14% y 10%, respectivamente. Las más frecuentes proceden de accidentes laborales (23%), domésticos (22%) y los derivados de las actividades de ocio (16%). Los accidentes deportivos son responsables de un 10% de las lesiones oculares [1].
Siguiendo a León Fernández es posible dividir las lesiones traumáticas oculares en no perforantes y perforantes. Esta clasificación es de gran utilidad, ya que permite distinguir el tipo de agente vulnerante.
En la Tabla 1 aparecen clasificados los traumatismos junto con su etiología más frecuente y las lesiones que suelen producirse [1,2,3,4,5,6].
Con objeto de sistematizar el estudio de las lesiones, abordaremos la patología en base a las distintas partes anatómicas que conforman el globo ocular y sus anejos.
1.- Párpados.
– LACERACIÓN PALPEBRAL (SOLUCIÓN DE CONTINUIDAD
- Exploración: examen ocular completo previo a su reparación, incluyendo fondo de ojo (FO) para descartar perforación del globo. Si se sospecha cuerpo extraño orbitario o ruptura del globo ocular hacer TAC de órbita y cerebro.
- Tratamiento: limpieza de la herida, sutura de la misma y profilaxis antibiótica.
- Seguimiento: las suturas en el borde libre del párpado se dejan durante 10-14 días. Otras suturas superficiales se retiran en 4-6 días [5,7].
Las laceraciones que afecten a los canalículos lacrimales, sistemas de conductos lacrimales, músculo elevador del párpado o borde libre del mismo deben ser tratados por un oftalmólogo. - Diagnóstico diferencial: chalazion u orzuelo (su aspecto podría confundirse con una abrasión periorbitaria de la piel o laceración, pero no son de origen traumático) [8,9].
– EQUIMOSIS PALPEBRAL
- Etiología: traumatismo.
- Signos y síntomas: dolor, inflamación de párpados, hematoma.
- Tratamiento: puede no requerir o bien antiinflamatorios tópicos y orales, según su severidad.
- Tiempo medio de curación: diez días.
2.- Córnea.
– ABRASIÓN O EROSIÓN CORNEAL [4,5,7,9]
- Síntomas: dolor, fotofobia, sensación de cuerpo extraño, lagrimeo e historia de un arañazo, rasguño o impacto de un objeto romo en el ojo.
- Signo principal: defecto epitelial que se tiñe con fluoresceína.
- Otros signos: inyección conjuntival, edema palpebral y reacción inflamatoria de la cámara anterior (CA).
- Tratamiento: ciclopéjico, antibiótico tópico (4 días) y parche oclusivo durante 24 – 48horas [4,9]. No requieren tratamiento por el oftalmólogo, salvo raras excepciones [10].
- Seguimiento: – Si la erosión no es central, el paciente no debe volver, salvo empeoramiento o persistencia de los síntomas.
Tiempo medio de curación: uno a cuatro días.
– Si la afectación corneal es extensa o central deberá volver al especialista al día siguiente, el cual continuará con su seguimiento y tratamiento pertinente.
Tiempo medio de curación: nueve días [11].
– HEMATOCÓRNEA (IMPREGNACIÓN HEMÁTICA DE LA CÓRNEA)
- Etiología: es una tinción del estroma corneal por los productos de degradación de los hematíes, complicación secundaria observada en las contusiones graves del segmento anterior, que asocian a un hifema (sangrado en cámara anterior) de larga duración.
- Signo principal: disco rojizo que impregna de forma difusa la córnea.
- Tratamiento: quelantes de hierro. En los casos en los que no se produce aclaramiento después de dos años de evolución estará indicada la queratoplastia si la función visual es deficiente [4].
– CUERPO EXTRAÑO CORNEAL
- Etiología: impacto de cuerpo extraño (CE). Son muy frecuentes en determinados oficios que emplean herramientas sin la debida protección ocular (partículas metálicas).
- Signos y síntomas: enrojecimiento ocular, dolor, fotofobia y sensación de CE.
- Exploración: se detecta mediante lámpara de hendidura y a veces a simple vista.
- Tratamiento: extracción del CE. Si este es grande o profundo se realiza mejor en quirófano. Antibióticos [9].
- Tiempo medio de curación: tres días a una semana.
3.- Conjuntiva.
– LACERACIÓN CONJUNTIVAL [7].
- Síntomas: dolor moderado, ojo rojo, sensación de CE e historia de traumatismo ocular.
- Signos principales: solución de continuidad de la conjuntiva que tiñe con fluoresceína. Hemorragia conjuntival y subconjuntival (frecuente).
- Exploraciónocular completa, incluyendo el área de esclera subyacente, para descartar cuerpos extraños o la rotura del globo ocular o enfisema [10]. Así mismo se debe considerar la prescripción de una TAC de órbita si se sospecha la existencia de cuerpo extraño intraocular o intraorbitario, la rotura del globo ocular o fractura de la base del cráneo [4].
- Tratamiento: las hemorragias subconjuntivales se reabsorben espontáneamente sin necesidad de tratamiento [4]. Pomada antibiótica durante 4-7 días. Se puede prescribir parche oclusivo durante 24 horas. Si el desgarro es grande se puede suturar.
- Seguimiento: si la herida es pequeña no requiere revisión. En los casos de grandes laceraciones, sin otra patología ocular concomitante, serán revisados en una semana [7].
- Diagnóstico diferencial: pterigion y pinguécula [8,9,12]. Estas dos patologías no son de origen traumático.
- Tiempo medio de curación: 8-15 días.
4.- Cámara anterior (CA).
– ALTERACIONES PUPILARES
La miosis espástica es una secuela inmediata, muy frecuente, ante un traumatismo ocular. La constricción es intensa y dolorosa pero generalmente transitoria, pudiéndose acompañar de espasmo de la acomodación y miopía. Es reversible, de corta duración y responde bien a la instilación de midriáticos.
La midriasis es, así mismo, una secuela común que se observa generalmente asociada con parálisis de la acomodación. Aunque puede resolverse en unas pocas semanas, puede quedar como deformidad permanente en los casos de lesión importante del esfínter y músculos dilatadores [4].
– IRITRIS TRAUMÁTICA [4,7].
- Síntomas: dolor, fotofobia, historia de traumatismo ocular reciente.
- Signos principales: células inflamatorias en CA (Tyndal +). El Tyndal se gradúa de una a cuatro cruces según la intensidad.
- Otros signos:disminución de la presión intraocular (PIO) (a veces elevación); miosis; inyección conjuntival perilímbica y algunas veces disminución de la visión.
- Diagnóstico diferencial: erosión corneal traumática (el defecto corneal se puede acompañar de reacción de la CA). Microhifema traumático (eritrocitos suspendidos en CA, a menudo se acompaña de iritis). Desprendimiento traumático de retina (puede producir reacción de CA y pigmento en vítreo anterior).
- Tratamiento: ciclopéjicos, corticoides y/o AINES tópicos.
- Seguimiento: revisión en unos días a una semana. Revisar al mes, para descartar estrechamientos del ángulo ya que estas lesiones predisponen la formación de glaucoma, y roturas o desgarros de la retina [7].
- Tiempo medio de curación: 20 días [13].
– HIFEMA Y MICROHIFEMA [4,7,9]
Es la lesión más frecuentemente provocada por un traumatismo ocular contuso [10].
- Síntomas: dolor, visión borrosa e historia de traumatismo ocular. Puede asociar rotura del globo ocular.
- Signos principales: puede presentarse en la exploración como una nubosidad rojiza extendida difusamente por la CA y sangre depositada en la parte inferior que forma un nivel superior horizontal o como un llenado completo de la cámara si es más extenso de modo que no permite ver el iris.
– Hifema: sangre depositada en CA y/o coágulo.
– Microhifema: hematíes en suspensión. - Anamnesis y exploración ocular completa, incluida la PIO que suele elevarse. Realizar una TAC si se sospechan otras lesiones.
- Tratamiento: básicamente es el mismo para el hifema y el microhifema consistiendo en reposo (encamado con elevación de la cabecera de 30º); atropina, analgésicos moderados (no administrar fármacos con aspirina), antieméticos, betabloqueantes (si se eleva la PIO> 24 mm Hg.); si no consigue disminuirse la PIO mediante medicación está indicada la evacuación del hifema mediante intervención quirúrgica a fin de evitar una hematocórnea o una lesión del nervio óptico [4].
- Seguimiento: * Hifema. Además de la medicación, el paciente no debe realizar actividades físicas estresantes durante dos semanas, contando desde el día de la lesión, reiniciar progresivamente sus actividades normales.
Puede sufrir como complicación un resangrado o hemorragia secundaria entre el 2º y el 5º día después del traumatismo [1].
*Microhifema. Revisión a las 3-4 semanas para gonioscopia y examen del FO. - Tiempo medio de curación (hifema): 20-90 días.
Existen diversas causas de hifema espontáneo no traumático como p.e. trastornos de coagulación y anomalías vasculares del iris.
– RUPTURAS DEL TEJIDO IRIDIANO
Las lesiones más comunes consisten en mínimas rupturas del reborde pupilar que carecen de importancia.
La iridodiálisis o receso angular es una alteración en la cual el iris está desgarrado en su inserción ciliar y separado de la misma. El diagnóstico se establece en muchos casos por adoptar la pupila una forma de «D» con el lado recto en el sector de la iridiálisis. En los casos intensos cabe la sutura quirúrgica con el fin de evitar la posible aparición de diplopia.
En la aniridia traumática del iris se encuentra totalmente desprendido de su inserción ciliar, se contrae hasta formar una pequeña esfera y cae en el fondo de la CA [4].
Se debe plantear el diagnóstico diferencial con el coloboma congénito de iris y otras distrofias congénitas de iris.
5.- Cristalino.
– LUXACIÓN Y SUBLUXACIÓN DEL CRISTALINO [4,8].
Consiste en una dislocación del cristalino tras la ruptura de sus medios de fijación (zónula). Si el desgarro de estas fibras es parcial se producirá una subluxación, mientras que si es completa hablaremos de luxación. Las luxaciones a su vez pueden ser anteriores, posteriores y más raramente subconjuntivales y extraoculares, según donde se localice el cristalino.
- Etiología: puede producirse tras un traumatismo grave [8], por la onda de presión hacia delante y atrás generada por una contusión [4].
- Signos y síntomas: disminución de la AV, diplopia monocular, cristalino descentrado o desplazado, iridodonesis (temblor de iris), facodonesis (temblor cristalino).
- Tratamiento: quirúrgico (extracción del cristalino), salvo en las subluxaciones bien toleradas [4].
- Seguimiento: varios meses dependiendo del grado y síntomas.
- Tiempo medio de curación: 120 días (depende de si hay cirugía o no).
La luxación del cristalino puede producirse de forma espontánea, como por ejemplo en la enfermedad de Marfan [8], la homocistinuria, el síndrome de Weill-Marchesan y el Ehlers-Danlos.
– CATARATA TRAUMÁTICA
- Etiología: historia de traumatismo ocular, a veces perforante.
- Signos y síntomas: disminución de la AV, la forma más típica es la opacificación del cristalino, generalmente localizada en la corteza posterior, aunque también puede aparecer en la cortical anterior o en ambas.
· Tratamiento: cirugía de la catarata.
· Tiempo medio de curación: 1-2 meses desde la cirugía si no hay complicaciones.
- Signos y síntomas: disminución de la AV, la forma más típica es la opacificación del cristalino, generalmente localizada en la corteza posterior, aunque también puede aparecer en la cortical anterior o en ambas.
En ocasiones puede observarse un anillo pigmentario circular en la cara anterior del cristalino tras un traumatismo provocado por el impacto del iris sobre el cristalino, denominado anillo de Vossius [4].
6.- Retina y vítreo.
– DESPRENDIMIENTO DE VÍTREO POSTERIOR (DPV).
Se define como el estado en que el córtex del vítreo está separado de la membrana limitante interna de la retina neurosensorial en la parte posterior de la base del vítreo [8]. Es el resultado de un fenómeno de inestabilidad mecánica producido por la licuefacción del vítreo, que se inicia en la parte posterior y después se extiende a la periferia.
- Etiología: suele producirse de forma espontánea o favorecido por traumatismos.
La licuefacción del vítreo es un fenómeno espontáneo relacionado principalmente con la edad. Algo similar ocurre con el DVP de manera que puede demostrarse en dos de cada tres individuos mayores de 65 años. Además del envejecimiento, un proceso similar de licuefacción, puede producirse por otras causas como la miopía, traumatismos perforantes [15], uveitis y trastornos genéticos. - Signos y síntomas del DVP agudo: incremento de la percepción de moscas volantes (miodesopsias), visión de luces (fotopsias) y en ocasiones pequeñas hemorragias retrohialoideas. En FO puede observarse flóculo vítreo sobre papila (anillo de Weiss), signo indiscutible de DVP.
- Exploración ocular completa, insistiendo en FO y en la periferia retiniana para descartar desgarros retinianos.
- Tratamiento: no precisa [9,23].
– AVULSIÓN DE LA BASE DEL VÍTREO
- Etiología: es un signo patognomónico de traumatismo ocular debido a contusión.
- Signos y síntomas: miodesopsias, fotopsias.
- Exploraciónocular completa, para descartar desgarro gigante de retina, recesión angular o subluxación del cristalino que a veces la acompañan.
- Tratamiento: no requiere [15].
– CONMOCIÓN RETINIANA.
- Etiología: mecanismo de golpe y contragolpe [14].
- Síntomas: disminución de la AV o asintomático con historia de traumatismo ocular reciente.
- Signos principales: blanqueamiento de un área de la retina.
- Diagnóstico diferencial: desgarro retiniano, oclusión de rama de arteria retiniana (raramente sigue a un traumatismo), blanco sin presión (anomalía retiniana común, sin etiología traumática y de carácter bilateral).
- Tratamiento: no requiere ya que normalmente cura por sí sola.
- Seguimiento: repetir examen de FO a las 1-2 semanas. Debe volver si experimenta disminución de la visión o fotopsias.
- Tiempo medio de curación: 15 días.
La conmoción retiniana, la concusión retiniana y el edema de Berlín constituyen una misma entidad [8]. No obstante, algunos autores la describen como el resultado de un traumatismo ocular contuso que provoca edema macular. El edema aumenta progresivamente en veinticuatro horas para desaparecer de forma paulatina tras algunos días, restableciéndose la visión. Sin embargo, en otros casos, aunque inicialmente la visión puede ser buena, disminuye gradualmente, asociándose con el desarrollo de depósitos pigmentarios en la mácula, formaciones quísticas e incluso agujeros. El tratamiento es expectante [4,14].
– DIÁLISIS RETINIANAS
- Etiología: pueden originarse bruscamente sobre una retina sana a continuación del traumatismo que comprime el globo en sentido anteroposterior [4,9], aunque pueden llegar a tardar semanas o meses en aparecer cuando responden a una tracción vitreorretiniana [15]. Se trata de una separación de la ora serrata. La localización más frecuente es temporal inferior o nasal superior.
- Sintomatología y signos: muchas son silentes, borrosidad ligera de la visión, miodesopsias o fotopsias.
- Exploracióncompleta con depresión escleral (descartando previamente si hay perforación oculta y rotura del globo ocular).
- Tratamiento: criopexia o fotocoagulación con láser [15].
- Seguimiento: revisiones frecuentes durante el primer mes, espaciándose hasta el año.
- Tiempo medio de curación:1-2 meses.
– ROTURAS TRAUMÁTICAS DE LA RETINA SIN DESPRENDIMIENTO (DESGARROS RETINIANOS)
Y AGUJEROS [15]
Son producidas por la necrosis contusiva de la retina (agujeros tróficos) o por tracción sobre zonas de adherencia vitreorretiniana anormales (desgarros o agujeros operculados).
- Etiología: traumatismo sobre las zonas anteriormente aludidas [14].
- Signos y síntomas: miodesopsias, fotopsias, agujeros redondos de la retina, agujero macular y desgarro de retina en forma de herradura, en ocasiones asociado a hemorragia vítrea o intrarretiniana.
- Tratamiento: profilaxis desprendimiento de retina con fotocoagulación con láser, salvo en agujero macular que será la observación.
- Tiempo medio de curación: 15-30 días.
– ROTURAS TRAUMÁTICAS DE LA RETINA CON DESPRENDIMIENTO
- Etiología: desgarros retinianos o tracción retiniana por organización de una hemorragia vítrea o tras traumatismo [4,15].
- Signos y síntomas: pérdida de AV o de parte del campo visual.
- Exploración: fundoscopia con pupila dilatada.
- Tratamiento: cirugía (criopexia más explante y/o cerclaje escleral) [15]. Inyección de gas intraocular más fotocoagulación con láser o crioterapia.
- Tiempo medio de curación: 120 días (variable según el tipo de tratamiento y evolución).
– DESGARRO GIGANTE DE LA RETINA [15]
Se define como aquél que se extiende 90º grados o más de la circunferencia del globo ocular.
- Etiología: normalmente están relacionados con traumatismos contusos.
- Signos principales y síntomas: suele producir desprendimiento rápido de retina. Tendencia a desarrollar vitreorretinopatía proliferativa (PVR) (proliferación fibrosa del vítreo y retiniana con peor pronóstico).
- Exploraciónocular completa (fundoscopia).
- Tratamiento: generalmente cirugía (vitrectomía).
- Tiempo medio de curación: 120 días.
– HEMORRAGIAS RETINIANAS.
Las pequeñas se reabsorben completamente sin defecto visual significativo, mientras que las que son más importantes y se rompen en el vítreo pueden provocar una reacción fibrosa [4].
7.- Coroides.
– RUPTURA TRAUMÁTICA DE LA COROIDES.
- Etiología: traumatismo que comprime el ojo en sentido anteroposterior.
- Síntomas: disminución de la AV (si afecta mácula) o asintomática, historia de traumatismo ocular.
- Signos principales: formaciones amarillas o blancas múltiples subrretinianas en forma de rayo. A menudo la rotura no puede ser vista hasta que pasan varios días o semanas tras el traumatismo.
- Otros signos: se puede desarrollar con posterioridad una membrana neovascular (MNV). La MNV consiste en una neoformación de vasos sanguíneos y tejido conectivo procedentes de la coroides [4,8,9].
- Diagnóstico diferencial:Líneas de Lacquer en miopía alta ( a menudo afectan a ambos ojos (AO). Estrías angiodes.
- Exploración: examen ocular completo (fundoscopia). Considerar angiografía para confirmar la rotura o delimitar la MNV coroidea.
- Tratamiento: laserterapia de la MNV si amenaza la mácula
- Seguimiento: revisar FO cada 1-2 semanas hasta que se visualice bien la rotura coroidea, y cada 3-6 meses con posterioridad. Si desarrollan MNV deben seguir estrecha vigilancia, sobre todo durante el primer mes [7].
– HEMORRAGIAS COROIDEAS.
- Signos principales: acúmulo de sangre subretiniano. Pueden aparecer hematomas en forma de masas grisáceas que levantan la retina.
- Exploración: fundoscopia
- Tratamiento: expectante
- Seguimiento: durante 1-3 meses se reabsorben lentamente dejando cierta atrofia coriorretiniana, que puede originar una pérdida visual si se localizan en el área central [4].
8.- Nervio óptico (NO).
– NEUROPATÍA ÓPTICA TRAUMÁTICA
- Etiología: desgarro por traumatismo contuso, compresión del NO por hueso, hemorragia o edema perineural, laceración del NO por hueso o CE intraorbitario, avulsión del NO (p.e. desaceleraciones violentas) [5,7,16,17].
- Síntomas y signos principales:disminución súbita de AV, dolor, defecto pupilar aferente.
- Exploración: examen ocular completo, insistiendo en la exploración de la motilidad ocular intrínseca. Descartar CE intraorbitario. TAC craneal y orbitario con finos cortes del canal orbitario.
- Tratamiento: considerar hospitalización en casos agudos, así como corticoides a dosis altas y cirugía.
- Seguimiento: evaluación diaria en las primeras semanas.
- Diagnóstico diferencial: la palidez papilar aparece semanas después del traumatismo, si se observa en el momento del accidente se debe sospechar una neuropatía preexistente.
9.- Órbita.
– FRACTURA ETMOIDAL NASOORBITARIA
- Etiología: son secundarios a una fuerza aplicada en la zona de la raíz nasal y comúnmente producidas en los accidentes de tráfico al impactar el esqueleto facial contra el salpicadero o el volante.
- Síntomas y signos principales: equimosis, edema glabelar, periorbitario y nasal y telecanto, epistaxis con desprendimiento o hematoma septal, dorso nasal externo aplanado o excavado, fugas de LCR, ptosis del párpado superior secundaria a enoftalmos, epífora.
- Exploraciones complementarias: TAC craneal (suelen asociarse a lesiones intracraneales y fracturas de la base del cráneo).
- Tratamiento: reparación quirúrgica abierta o cerrada del telecanto con material de osteosíntesis. Dacriocistorrinostomía si existe lesión o laceración del saco o conducto lacrimal.
- Seguimiento: examen oftalmológico diario, además de la vigilancia del resto de las posibles complicaciones no oftalmológicas [18].
- Tiempo medio de curación fracturas craneales complejas y graves: 360 días [19].
– FRACTURA DEL SUELO DE LA ÓRBITA O ESTALLIDO ORBITARIO («BLOW-OUT»).
- Etiología: fracturas indirectas (incremento súbito de la presión intraorbitaria provocado por un objeto cuyo diámetro es mayor que el de la entrada de la órbita «blow-out»). Fracturas directas (fuerza compresiva sobre el reborde orbitario inferior que colapsa el suelo de la órbita) [20].
- Signos y síntomas: dolor (especialmente en los movimientos verticales de los ojos), diplopia binocular, edema palpebral, restricción de movimientos oculares (especialmente hacia arriba y laterales) [3,7,20], enfisema subcutáneo o conjuntival [4,20], hiperestesia en el territorio de distribución del nervio infraorbitario (mejilla y labio superior ipsilateral),
El punto más frecuente de fractura de la pared orbitaria es la cara inferior o suelo de la órbita. - Exploración: además de la exploración oftalmológica normal, se practicará test de ducción forzada si persiste restricción de movimientos más allá de una semana. TAC de órbita y cerebro [3,7,20].
- Tratamiento: descongestivos nasales y antibióticos orales de amplio espectro (10-14 días). No sonarse la nariz. Reparación quirúrgica en 7-14 días si persiste diplopia o la fractura es grande.
- Diagnóstico diferencial: edema retiniano y hemorragia sin fractura en blow-out (se resuelve en 7-10 días). Parálisis de nervio craneal.
- Seguimiento: valoración diaria de la AV y de la motilidad ocular para evitar complicaciones [3]. Revisar en 3-4 semanas para prevenir celulitis orbitaria, glaucoma de ángulo estrecho y desgarro retiniano [7].
– HEMORRAGIA TRAUMÁTICA RETROBULBAR.
- Etiología: trauma contuso [20].
- Síntomas: dolor, disminución de AV e historia reciente de traumatismo ocular u orbitario.
- Signos principales: proptosis (protusión del ojo) con resistencia a la retropulsión, hemorragia difusa subconjuntival extendida con posterioridad [4,20].
- Otros signos: equimosis palpebral, quemosis, incremento PIO, congestión conjuntival, limitación de la motilidad extrínseca.
- Diagnóstico diferencial: celulitis orbitaria, fractura orbitaria, rotura ocular y fístula carótido-cavernosa.
- Exploración: examen oftalmológico completo y TAC de órbita.
- Tratamiento: si la PIO está elevada se emplean métodos encaminados a su disminución. Si no desciende o bien la visión está amenazada hay que hospitalizar y realizar cirugía de descompresión para evitar la afectación del nervio óptico.
- Seguimiento: de forma diaria hasta su estabilización, en aquellos casos en los que la visión ésta amenazada. Una vez resuelta la fase aguda, reexaminar cada pocas semanas, vigilando la formación de abcesos o infecciones [7,20].
Pueden producirse hemorragias retrobulbares espontáneas en linfangiomas orbitarios, hemangiomas cavernosos, aneurismas de la arteria oftálmica, alteraciones hemáticas (leucemia, déficit de vitamina k, hemofilia, HTA, enf. De Von Willebrand) [20].
– CUERPO EXTRAÑO INTRAORBITARIO.
- Síntomas: disminución de la visión, dolor, visión doble o asintomático. Usualmente historia de traumatismo (días o años previos a su presentación).
- Signos principales: cuerpo extraño identificado por Rx, TAC y/o ecografía orbitaria.
- Tipos de CE: Mal tolerados: orgánicos (p.e. madera o vegetal) y cobre. Bien tolerados (inertes): piedras, cristales, plomo, acero, aluminio y otros metales.
- Exploraciónocular y periorbital completa, TAC de órbita y cerebro. No realizar RMN si el CE se sospecha que es metálico.
- Tratamiento: hospitalización, antibióticos sistémicos, profilaxis antitetánica y extracción quirúrgica cuando hay signos de infección, formación de fístulas, compresión del nervio óptico y los cuerpos extraños puedan ser extraídos con facilidad. Si el CE es pequeño o bien no requiere su extracción, no se hospitaliza y se remite a su domicilio con antibióticos orales.
- Seguimiento: exploración completa diaria. Si no se desarrollan complicaciones y no se extrae el CE, se dará el alta hospitalaria a los 4-10 días. Se administran antibióticos orales hasta completar 10-14 días de tratamiento. Volver en una semana para revisión o antes si empeora [5,7,20].
- Tiempo medio de curación: 30 días.
10.- Ruptura del globo y daño ocular penetrante.
- Síntomas: dolor, disminución de la visión e historia de traumatismo.
- Signos principales: Rotura ocular: hemorragia conjuntival severa, hifema, el contenido intraocular puede estar fuera del mismo [7]. La coloración marronácea orienta a que se trata del iris o del cuerpo ciliar; el transparente al vítreo [10]. Herida penetrante: lesión del espesor total escleral o córneal.
- Exploración y tratamiento:una vez diagnosticado, el resto del examen debe ser diferido hasta la intervención quirúrgica, para evitar cualquier presión en el ojo y favorecer la extrusión del contenido intraocular. Además de las medidas farmacológicas, se realizará una TAC de órbita y cerebro [5,7,15].
- Tratamiento: reparación quirúrgica de la herida. En ocasiones, si hay salida de gran parte del contenido ocular, hay que realizar evisceración (vaciamiento del globo ocular preservando la esclera).
- Tiempo medio de curación: para algunos autores sería de 237 días [11].
11.- Cuerpo extraño intraocular (CEIO).
A menudo hay una historia sugestiva como picar piedra o golpear metal.
- Síntomas y signos principales: dolor de ojo, disminución de la AV o asintomático,: puede haber o no una perforación clínicamente detectable en la córnea o esclera.
- Tipos de CE: pueden producir reacción inflamatoria severa cuando se deja en el ojo (magnético: hierro y acero; no magnético: cobre y vegetal) o moderada (magnético: níquel; no magnético: aluminio, mercurio y zinc). Son CE inertes: carbón, cristal, plomo, plástico, platino, plata, piedra.
- Exploración: historia, examen ocular. El CEIO no siempre se detecta en la exploración de FO, sobre todo si los medios no son transparentes o hay hemorragia vítrea, por lo que hay que recurrir a exploración radiológica para descartarlo ante su sospecha (TAC y/o ecografía) [5,7,10].
- Tratamiento: hospitalización, vendaje ocular, profilaxis antibiótica y antitetánica, ciclopéjicos. En un primer acto quirúrgico urgente debe cerrarse la puerta de entrada, para en un segundo acto proceder a la vitrectomía y extraer el CEIO por un experto en dicha práctica.
- Seguimiento: durante la hospitalización buscar signos inflamatorios. Revisar durante varios años. Si se decide no extraer el CEIO, a nivel intraocular, se debe hacer electrorretinograma para detectar toxicidad retiniana por metalosis, retirándolo si es así.
- Tiempo medio de curación:120 días.
Ante todo caso de duda surgida en la anamnesis de un traumatismo deben practicarse pruebas radiológicas con el fin de descartar un CEIO [5].
12.- Oftalmía simpática.
- Etiología: cualquier lesión penetrante o quirúrgica en un globo ocular implica el riesgo, aunque muy escaso, de que se desarrolle una oftalmía simpática en el ojo contralateral. Se cree que es un proceso autoinmune.
- Signos y síntomas: en primer lugar se produce una uveítis destructiva en el ojo lesionado y con posterioridad en el contralateral (sano), entre dos semanas y un año después. Iritis, dolor ocular, fotofobia, enrojecimiento, disminución de la AV, llegando incluso a la ceguera.
- Tratamiento: este proceso no se produce si se realiza la enucleación del ojo afectado en las dos semanas siguientes a la lesión ocular. Sin embargo, la mayoría de los oftalmólogos no extraen el ojo con una lesión aguda, ya que el riesgo de aparición de la oftalmía simpática es escaso, publicándose numerosos casos de visión excelente en ojos lesionados. El tratamiento consistirá en corticoides en dosis altas e inmunosupresores. No obstante, una vez que se ha establecido que el ojo sufre una lesión irreversible, debe realizarse una rápida enucleación para evitar el riesgo de su aparición [4,8,10,12,22].
13.- Lesiones químicas o causticaciones oculares.
Los ácidos y los álcalis son dos grupos de agentes químicos que pueden lesionar el ojo. Las quemaduras por álcalis suelen ser más graves [5,9,10,22].
- Signos principales: desde hiperemia conjuntival o una erosión corneal epitelial que no dejará secuelas en casos leves hasta necrosis isquémica conjuntival (conjuntiva blanca) y opacidades corneales que pueden dar lugar a leucomas residuales y a posible neovascularización corneal. En las formas más graves se producirá una necrosis isquémica masiva con una córnea blanca opalescente y que finalmente podrá perforarse.
- Otros signos: en las destrucciones importantes del segmento anterior son muy frecuentes el glaucoma, la infección secundaria, panoftalmía, desembocando en una ptisis bulbi. Como secuela de la afectación conjuntival podrá originarse un simbléfaron (adherencia entre el párpado y globo ocular), formado por tejido de granulación, que puede impedir los movimientos oculares.
- Tratamiento: inicialmente se deberá realizar irrigación copiosa con agua [5,10]. Ciclopéjicos midriáticos, pomadas antibióticas, analgésicos generales. En los casos de defectos epiteliales persistentes pueden utilizarse lentes de contacto blandas terapéuticas, y en las grandes afectaciones corneales podrá requerirse la queratoplastia [5,9,22].
- Tiempo medio de curación: 7-90 días (según gravedad y extensión).
Las quemaduras por álcalis deben ser valoradas por un oftalmólogo.
14.- Lesiones oculares producidas por traumatismos a distancia (Retinopatía traumática de Purtscher).
- Etiología: pueden observarse como consecuencia de traumatismos importantes, especialmente aquellos que originan extensa destrucción de tejidos, aplastamiento o fracturas en diversas partes óseas del cuerpo.
- Síntomas y signos principales: suelen comenzar entre el 2º y el 4º día después del accidente. Aparecen en el FO islotes de opacidades blanco-grisáceas, que parecen exudados algodonosos, en general próximos a la mácula y/o hemorragias, en forma de petequias, aunque en ocasiones son profusas simulando una oclusión de vena central de la retina.
- Tratamiento: no tiene.
- Seguimiento: en general tienden a desaparecer en cuatro a seis semanas, pudiendo quedar como secuelas alteraciones pigmentarias salpicadas con áreas atróficas o incluso atrofia óptica [4,14].
Puede observarse también en pacientes con enfermedades del colágeno, pancreatitis alcohólica crónica y en dializados renales [14].
BIBLIOGRAFÍA:
- León FA: Traumatismos oculares graves en España. 1ª ed. Editorial Doménech-Pujades SL. Barcelona, 1994. 25-71.
- DiMaio V.: Weapons and Ammunition: Miscelaneuos. En: DiMaio J. Gunshot Wounds. CRC Press LLC, 1999. pp 277-314.
- Schoen SA, Bolding SL: Estallido orbitario. En: López-Viego MA. Manual de Traumatología. Mosby-Doyma Libros, 1995. pp 155-159.
- Ruiz-Malo R, Domingo ML: Traumatología ocular. (I) Contusiones oculares. En: Clement F. Oftalmología. Luzán 5, 1994. pp 473-484.
- Ruiz-Malo R, Domingo ML: Traumatología ocular. (II) Heridas oculares. Quemaduras. Yatrogenia ocular. En: Clement F. Oftalmología. Luzán 5, 1994. pp 485-498.
- Villanueva E, De la Torre ML: Exploración y evaluación básicas del lesionado en Oftalmología. En: Hernández C. Valoración médica del daño corporal. Guía práctica para la exploración y evaluación de los lesionados. Masson, S.A, 1996. pp 245-261.
- Cullom RD, Chang B: The Wills Eye Manual. 2ª ed. Lippincott Company. 1994. 19-50.
- Pita D: Diccionario terminológico de oftalmología. Editorial IM&C. Madrid, 1994. 69, 78, 79, 138, 140, 144, 160, 173, 179, 180.
- Cohen E, Rapuano C, Laibson P: External Diseases. En: Tasman W, Jaeger E. Atlas of Clinical Ophtalmology. Lippincott-Raven, 1996. pp 3-54.
- Hume A: Lesiones oftalmológicas. En: López-Viego MA. Manual de Traumatología. Mosby-Doyma Libros, 1995. pp 171-180.
- Aso J, Cobo J.A. Valoración de las lesiones causadas a las personas en accidentes de circulación. Masson, S.A., 1998. pp 315.
- Albert D, Dryja T: El ojo. En: Cotram R, Kumar V, Collins T. Patología estructural y funcional. McGraw-Hill· Interamericana. 6ª Ed. 2000. pp 1407-1425.
- Pérez B, García M: Tiempos medios de curación, hospitalización e incapacidad de los principales y más frecuentes procesos patológicos secundarios a lesiones corporales de etiología criminal o accidental. Previsión de secuelas e invalidez. En: Pérez B, García M. Manual de Valoración y baremación del daño corporal. Comares, 1995. pp 209.
- Benson W: Vitreoretinal Disorders. En: Tasman W, Jaeger E. Atlas of Clinical Ophtalmology. Lippincott-Raven, 1996. pp 139-148.
- Pacheco P, Capeans C: Desprendimiento de la Retina traumático. En: Capeans C. desprendimiento de la Retina y Vitreorretinopatía proliferante. Allergan, S.A, 1998. pp 187-228.
- Aso J: Secuelas motoras y sensitivosensoriales. En: Aso J. Traumatismos craneales. Aspectos médico-legales y secuelas. Masson, S.A., 199. pp 104.
- Savino P: Neuro-ophtalmology. En: Tasman W, Jaeger E. Atlas of Clinical Ophtalmology. Lippincott-Raven, 1996. pp 285-287.
- Schoen SA, Bolding SL: Fracturas etmoidales nasoorbitarias. En: López-Viego MA. Manual de Traumatología. Mosby-Doyma Libros, 1995. pp 147-153.
- Pérez B, García M: Tiempos medios de curación, hospitalización e incapacidad de los principales y más frecuentes procesos patológicos secundarios a lesiones corporales de etiología criminal o accidental. Previsión de secuelas e invalidez. En: Pérez B, García M. Manual de Valoración y baremación del daño corporal. Comares, 1995. pp 159.
- Flanagan J, Mazzoli R: Oculoplastics. En: Tasman W, Jaeger E. Atlas of Clinical Ophtalmology. Lippincott-Raven, 1996. pp 359-363.
- García-Sancho L: Complicaciones y secuelas de los traumatismos craneoencefálicos. En: Durán H, Arcelus I, García-Sancho L, González F, Alvarez Fernández J, Fernández L y Méndez J. Tratado de patología y clínica quirúrgicas. Volumen 3. Interamericana· McGraw-Hill. 2ª Ed. 1996. pp 3320.
- Fischer D: Intraocular Inflamation. En: Tasman W, Jaeger E. Atlas of Clinical Ophtalmology. Lippincott-Raven, 1996. pp 258-259.
- Sánchez M, Capeans C: La patogenia del desprendimiento de la retina. En: Capeans C. desprendimiento de la Retina y Vitreorretinopatía proliferante. Allergan, S.A, 1998. pp 37-49.
Correspondencia:
Fernando Moreno Cantero.
Palacio de Justicia. Clínica Médico-Forense. Paseo de la Libertad.
02001 Albacete.
Tlf: 967 596 685. Fax: 967 596 561.