Una Imagen
Evaluación médico-legal de las prótesis intracardíacas en la autopsia: III. Stents intracoronarios.
Evaluation of intracardiac devices at autopsy: III. Coronary Stents. Medico legal implications.
Cuad Med Forense. 2002; 8(29):61-68
Desde el 16 de septiembre de 1977, fecha en la que Andreas Gruentzig realizó la primera Angioplastia Coronaria Transluminal Percutánea (ACTP), utilizando un catéter balón [1,2], los resultados y la técnica han cambiado sustancialmente. La angioplastia con balón fue la primera técnica utilizada en las arterias coronarias, y la única utilizada en la práctica clínica, hasta finales de la década de los ochenta. A partir de este momento, el desarrollo de nuevos dispositivos de angioplastia coronaria, fundamentalmente los denominados «Stents«o «mallas intracoronarias expansibles«, y la aterectomía, han cambiado radicalmente la situación de forma que, en el momento actual, menos de la mitad de las angioplastias realizadas en España (35%), se realizan solo con balón [3].
Un «stent», (a partir de ahora estente) es una prótesis intraluminal expansible utilizada para mantener la apertura de determinadas estructuras orgánicas huecas -esófago, tráquea, conducto biliar, uréteres, venas, aorta y arterias coronarias- que se encuentran sometidas a procesos estenóticos internos (por crecimiento endoluminal de tejido neoformado), o por compresión externa dependiente de tumores, malformaciones, cicatrices u otros procesos patológicos.
La estenosis de la arteria coronaria descendente anterior, en su segmento inicial, representa un subgrupo especial de riesgo, dentro de la denominada miocardiopatía isquémica, tanto en su forma de presentación aislada -enfermedad coronaria monovaso- como en el contexto de una enfermadad coronaria ateromatosa multivaso [4,5]. La cantidad y la calidad de miocardio vásculo-dependiente de la arteria coronaria descendente anterior, hacen necesario un abordaje terapéutico muy agresivo cuando se ha producido una estenosis grave del vaso.
ESTENTES INTRACORONARIOS.- (MALLAS DE ACERO INTRACORONARIAS EXPANSIBLES).
La cardiología intervencionista ha experimentado una auténtica revolución desde la llegada de las prótesis intracoronarias (estentes o mallas de acero expansibles intracoronarias).
La implantación de estentes es la intervención coronaria percutánea más frecuentemente realizada en los EEUU y en el resto del mundo, representando alrededor de un 80% de los 1,5 millones de intervenciones coronarias que se realizan, anualmente, en todo el planeta [6].
En España, la implantación de estentes intracoronarios se llevó a cabo en el 61% de las intervenciones coronarias realizadas durante 1997, lo que supuso un incremento mayor del 300%, respecto a 1995 (es decir, el número de mallas aplicadas se ha multiplicado por 10 en 4 años) [3]. Las causas de este fenómeno han sido múltiples: 1) la facilidad de asegurar un excelente resultado angiográfico es un factor importante para el hemodinamista responsable de la intervención; 2) el tratamiento de las complicaciones de la angioplastia convencional, y 3) la prevención de la re-estenosis.
La implantación de un estente se realiza, técnicamente, mediante acceso vascular por la arteria femoral. El implante y la «suelta» de la malla tiene lugar previa dilatación con balón y se libera a una presión de unas 12-14 atmósferas. El estente se puede montar manualmente -colocándolo sobre el balón de la angioplastia- aunque la mayoría de los utilizados en los EEUU se venden pre-montados y apretados fuertemente sobre el balón.
MATERIALES EMPLEADOS EN LA FABRICACIÓN DE MALLAS PROTÉSICAS INTRAVASCULARES.
Los estentes se fabrican con diferentes materiales: acero inoxidable de grado quirúrgico -316 L-; aleaciones de níquel-titanio (nitinol); titanio y diferentes aleaciones de acero inoxidable, recubiertas con oro. El acero inoxidable posee una excelente resistencia a la tensión, y un alto grado de potencia anticorrosiva, pero es relativamente trombógeno, en comparación con el resto de metales utilizados. El titanio posee mucha fuerza por unidad de masa, lo que le capacita para la fabricación de prótesis más ligeras; es resistente a la corrosión y posee una excelente biocompatibilidad. La propiedad del nitinol (níquel-titanio) de conservar la memoria de la forma, permite que las prótesis realizadas con este material puedan recuperar la forma original después de una compresión- deformación intensa. El nítinol ejerce una potente fuerza de expansión radial y posee una buena biocompatibilidad. Los estentes de acero inoxidable, chapados en oro, son radio-opacos e inhiben la corrosión y la infección [7].
Existen diversos modelos de mallas intracoronarias que incluyen los siguientes tipos básicos:
- – Espiraliformes (tipos Gianturco-Roubin II y Wiktor).
- – En malla o red (tipo Wallstent).
- – Tubulares y tubulares articuladas (tipos Palmaz-Schatz PS153, Mini Crown, Multi- Link Duet I, Tristar, Radius.
- – Anilladas (AVE GFX, SG 70).
- – Multimodelos (NIR).
Todos estos tipos están construidos en acero 316 L, inoxidable, a excepción de los modelos: Wallstent (aleación de cobalto y platino), Wiktor (de tántalo) y Radius (nitinol). Todas ellas se despliegan, previa dilatación con balón, excepto los modelos Wallstent y Radius, que son autoexpansibles. Se introducen en la luz de la arteria, a lo largo de la estenosis luminal, con la ayuda de un barrido fluoroscópico y de marcadores radio-opacos. El despliegue del estente significa que la malla debe expandirse de forma circunferencial y colocarse en aposición al endotelio de la arteria coronaria. Los estentes que se encuentran en el mercado presentan un diámetro variable -de 2,5 a 6 mm- y una longitud entre 8 y 50 mm.
COMPLICACIONES.
Las complicaciones de las mallas intracoronarias pueden ser agudas, subagudas y crónicas.
Las complicaciones per-operatorias incluyen la rotura de la pared arterial, el infarto agudo de miocardio -por rotura de una placa de ateroma y su embolización distal- y la muerte súbita cardiaca.
Entre las complicaciones subagudas se encuentran las trombosis coronarias diferidas. Ocurren en un 1-3% de los pacientes intervenidos y suelen presentarse al cabo de unos 7-10 días de la intervención. La trombosis coronaria provoca muerte súbita o infarto agudo de miocardio. El tratamiento con antiagregantes plaquetarios disminuye, notablemente, el riesgo de esta complicación.
Entre las complicaciones tardías se encuentran las siguientes:
- – Migración del estente.
- – Perforación arterial.
- – Infecciones.
- – La re-estenosis coronaria intra-estente (en inglés «in-stent restenosis»).
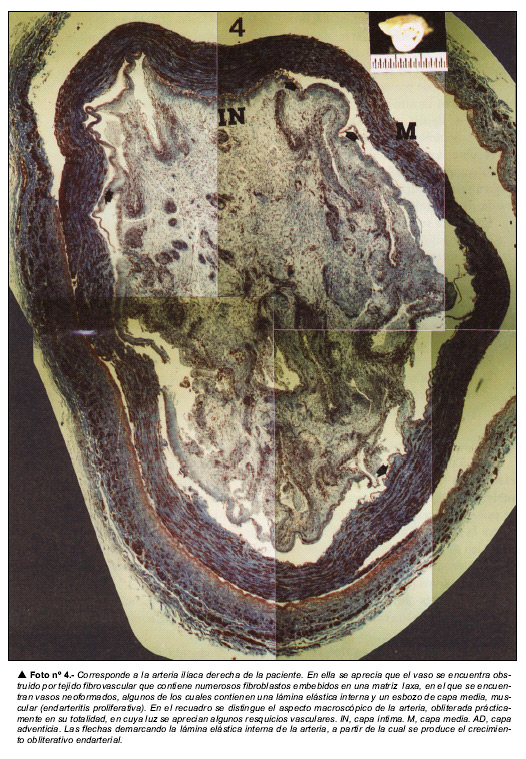
La más importante de las complicaciones tardías es la re-estenosis de la prótesis. El concepto «estenosis intraprótesis» se refiere al crecimiento de neotejido que tiene lugar entre la superficie de la malla y la sangre (tejido denominado «neoíntima»). Existe, en general, una correlación lineal entre la extensión del daño arterial provocado en el momento de la colocación de la prótesis y el crecimiento estenótico de la capa neoíntima, depositada sobre el estente. Otro factor que influye, desfavorablemente, en la aparición de re-estenosis, es la duración del implante.
REACCIÓN TISULAR A LA IMPLANTACIÓN DE MALLAS INTRACORONARIAS.
Los cambios histológicos detectados tras la implantación de diferentes tipos comerciales de mallas intracoronarias, son bien conocidos [8].
En general, la implantación de una malla provoca una lesión arterial que desencadena una respuesta inflamatoria de tipo agudo. La inflamación aguda persiste, aproximadamente, durante un mes (respuesta neutrofílica). En contraposición, las células inflamatorias propias de la respuesta crónica y/o de rechazo (linfocitos y macrófagos), pueden estar presentes desde el 4º-5º días, aunque el infiltrado inflamatorio prevalece a partir del día 15. Las células gigantes multinucleadas pueden participar en la respuesta a partir del día 30 -significando una respuesta tisular a cuerpo extraño- porque su participación en la formación de la capa neoíntima es muy escasa.
La respuesta inflamatoria aguda estimula la adherencia de las plaquetas y leucocitos sobre la superficie de la malla que se encuentra en contacto con la corriente sanguínea. De esta forma, la malla es recubierta, progresivamente, por una capa de grosor variable de fibrina y plaquetas (trombo fibrino-plaquetario). Este depósito inicial se infiltra, progresivamente, por tejido conjuntivo neoformado (organización del trombo). Las mallas del estente quedan embebidas en tejido neointimal, de varias capas de grosor que crecen, aposicionalmente, hacia la luz arterial. En dicho tejido neoformado se encuentran embebidos los hilos de acero de la malla protésica. La neocapa formada -neoíntima- está constituida por una matriz de proteoglicanos y colágeno, entre las que se encuentran células musculares lisas, ricas en alfa-actina; en algunos casos, la neoíntima contiene algunos macrófagos espumosos, lípidos, y cristales de colesterol alrededor de los hilos de la prótesis. Finalmente, la neoíntima sufre un proceso de endotelización mediante el cual el endotelio arterial recubre la capa de tejido neoformado. En humanos, el proceso final de endotelización puede completarse sobre la cuarta semana post-implante. Al parecer, en la re-estenosis juega un papel decisivo la cantidad de células musculares lisas y la de proteoglicanos de la matrix neointimal.
En clínica se utilizan dos definiciones angiográficas para clasificar la re-estenosis:
1.- La pérdida de un 50% de la ganancia luminal obtenida;
2.- La estenosis de la luz del estente en más de un 50% (definida por la angiografía).
3.- La re-estenosis se define como de grado moderado (50-75% de reducción del calibre), a severo (> 75% de estenosis).
FACTORES QUE AFECTAN DIRECTAMENTE EL CRECIMIENTO CONTÍNUO NEOINTIMAL
- – El daño arterial provocado durante el implante.
- – La magnitud de la respuesta inflamatoria aguda – que depende del primero.
- – La penetración de la malla en placas de ateroma, con rotura subsiguiente y liberación de componentes lipídicos en el seno de la pared arterial (peligro de hemorragias intraparietales, etc).
LA PREVENCIÓN FARMACOLÓGICA DE LA RE-ESTENOSIS INTRAESTENTE.
Los últimos avances científicos en el conocimiento y la comprensión de la biología vascular de la re-estenosis, junto con el desarrollo de mallas capaces de funcionar como vehículos portadores de fármacos, han generado un entusiasmo exuberante en la aplicación de estentes impregnados con drogas capaces de ser liberadas paulatinamente, que actúan contra la proliferación intimal. Este nuevo y atractivo enfoque terapéutico se dirige hacia el núcleo de los efectos negativos de la re-estenosis y minimiza la posibilidad del riesgo tóxico dependiente de la administración continuada, sistémica, de estos potentes fármacos antiproliferativos [6].
Los agentes farmacológicos más utilizados en la actualidad son: el sirolimus (Rapamicina®), el taxol y sus derivados (paclitaxel y 7-hexanolytaxol), y la Actinomicina D.
El sirolimus es un antibiótico macrólido, producido por el hongo Stretomyces hygroscopicus encontrado en el suelo de la isla de Rapa Nui, (de aquí el nombre de Rapamicina), más conocida como la Isla de Pascua, localizada en el Pacífico sur. El sirolimus fue aprobado por la FDA, en 1999, para su uso como fármaco inmunosupresor, con efecto antiinflamatorio y antiproliferativo[9]. Se utiliza en EEUU para combatir el rechazo de los transplantes renales.
El método de impregnación y de revestimiento de la malla protésica por el antibiótico consiste en aplicar sobre aquella una capa de unas 5-10µ, de una solución de un polímero de la droga; posteriormente se procede al secado, al objeto de unir el material a la superficie de la prótesis. Con esta técnica se consigue una cantidad de droga de unos 500 µg (con una relación droga-polímero del 30%). Un método más novedoso consiste en crear una vaina de polímero en la cual se encuentra embebida la droga. La vaina se coloca atrapando al estente no extendido y cuando este se expande, aquella queda incluída entre la malla y la pared del vaso. De esta forma se constituye un auténtico reservorio de droga que se va liberando paulatinamente [6,10,11].
MANEJO Y PROCESAMIENTO DE CORAZONES PORTADORES DE PRÓTESIS INTRACORONARIAS: EL PAPEL DEL MÉDICO FORENSE DURANTE LA AUTOPSIA MÉDICO-LEGAL.
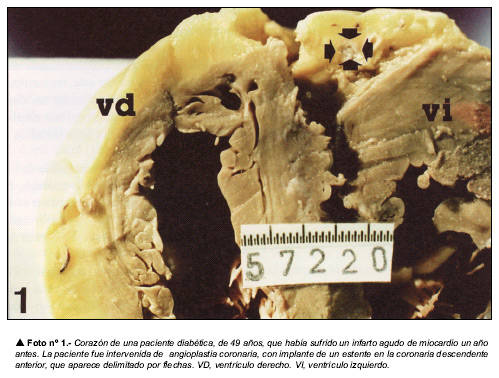
En general, ante un corazón portador de una prótesis intracoronaria, se debería efectuar una radiografía de la víscera, al objeto de localizar la arteria portadora de la prótesis. Posteriormente, después de la fijación en formol, se procederá a disecar la arteria afectada y a radiografiarla por separado. Se identificará el tipo de prótesis, y se medirá su diámetro y su longitud, definiendo exactamente sus márgenes. Las radiografías son esenciales para comprobar la expansión de la malla y determinar si existió algún tipo de compresión durante su inserción. Además, la radiografía permitirá realizar un control de calidad sobre algunos aspectos tales como la colocación correcta del estente en la arteria indicada en el protocolo de la intervención. Hay que tener en cuenta que el fracaso en la localización adecuada puede llevar a un desenlace clínico fatal.
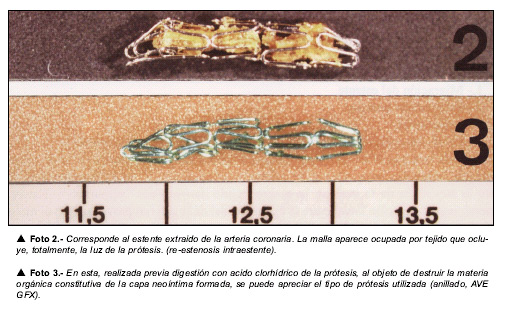
La evaluación histopatológica de las mallas intracoronarias es un desafío para la mayoría de laboratorios de Patología debido a que el método histológico habitual, de inclusión en parafina, no permite una dureza adecuada del bloque de tejido que permita cortar arterias que contengan prótesis metálicas. Los intentos de extraer la prótesis provocan, invariablemente, la destrucción de la muestra limitándose la capacidad del estudio para la demostración de trombosis o de re-estenosis.
El mejor método para estudiar estas arterias consiste en incluir el material en resinas, de tipo Spurr, metacrilato o Araldit, y proceder a cortar la arteria con el estente «in situ», mediante una cuchilla de microtomo de cristal, de tipo Ralph, o de carburo de tungsteno, utilizadas para cortar bloques de plástico.
En general, la pauta a seguir es la siguiente:
- – Deshidratación en una serie creciente de alcoholes o acetona.
- – Impregnación en tres cambios de Metacrilato (MMA. Merck).
- – Colocación de las muestras en viales de cristal o cápsulas de gelatina.
- – Polimerización, después de añadir al MMA perkadox 16 (5mg/mL).
- – Impregnación en estufa de vacío o toda la noche a 37º C, al objeto de que se liberen todas las burbujas de aire que pueda contener el polímero.
- – Cierre de los viales (en caso del cristal) y polimerización, toda la noche, en estufa a 60º C. Debido a que la reacción de polimerización es exotérmica, los viales se deben mantener en agua para prevenir el sobrecalentamiento. Esta precaución es innecesaria si las muestras se introducen en una cápsula de gelatina.
Esquema de inclusión en Metacrilato.-
- – Deshidratación.
2 cambios acetona o alcohol al 80% 1 hora.
2 x 96% 1 hora
2 x 100% 1 hora
1 x 100% 10 horas - – Impregnación.
2 x 100% MMA 1 hora
1 x 100% MMA 5 horas
Añadir 5 mg/mL de perkadox al MMA y mezclar bien. Impregnación en estufa de vacío 1 hora, (o a 37º C , varias horas hasta expulsión de las burbujas de aire de las cápsulas o viales).
Polimerización a 60ºC, en estufa, durante 24 horas. Microtomía con cuchilla de carburo de tungsteno. Los cortes se recogen sobre portas gelatinados y se estiran sobre una placa caliente a 40ºC, utilizando una mezcla de 2-butoxietanol al 60% con alcohol al 10%, en agua destilada. Los cortes se cubren con una película de parafilm, se elimina el exceso de la mezcla de butoxietanol-etanol y se dejan secar, toda la noche, en una estufa a 40ºC. La deplastificación de los cortes se realiza en una solución aa. de cloroformo-xileno, de 30 a 60 minutos, con agitación. Después de deplastificados es conveniente colorear con la tinción pentacroma de Movat o con tricrómico-elásticas, según el protocolo seguido en nuestro Laboratorio.
AGRADECIMIENTOS.- A la Técnica Especalista en Anatomía Patológica, María Luisa Vázquez, por su colaboración en la preparación del material para la fotografía macroscópica.
REFERENCIAS BIBLIOGRÁFICAS CONSULTADAS.
- Gruenzig AR.- Transluminal dilation of coronary artery stenosis (letter to editor). Lancet 1978; 1; 263.
- Ibidem. Proceedings of the National heart, Lung, and Blood Institute Worshop on the outcome of Percutaneous Transluminal Coronary Angioplasty. Am J Cardiol 1984;53 (special issue).
- Soriano J, Alfonso F, Cequier A y Moris C.- Registro de actividad de la sección de hemodinámica y cardiología intervencionista del año 1997. Rev Esp Cardiol; 51: 927-938.
- Califf RM et al.- Outcome in one-vessel coronary artery disease. Circulation 1983; 67: 283-290.
- Klein et al.- Prognostic significance of severe narrowing of the proximal portion of the left coronary artery. Am J Cardiol 1986; 58: 42-46.
- Hiatt BL et al.- Drug-Eluting Stents for the Prevention of restenosis: In Quest for the Holy Grail. Cathet Cardiovas Interv. 55:409-417 (2002).
- Taylor A. Metals. En: Sigwart U (ed): Endoluminal stenting. pp 28-33.London: W.W. Saunders Co., 1996.
- En Silver, Gotlieb y Schoen.- Cardiovascular Pathology. 3ª ed. pp 683. Churchill-Livingstone. 2001.
- Oberhoff M et al.- Stent-Based Antirestenotic Coatings (Sirolimus/Paclitaxel). Catheterization and Cardiovascular Interventions 55: 404-408 (2002).
- Curfman,G.-Sirolimus-Eluting Coronary Stents. N Engl J Med, vol 346.nº 23 pp 1770-1771. (Perspective). 2002.
- Morice MC et al.- A randomized comparison of a sirolimus-eluting stent with a standard stent for coronary revascularization