Original
Rotura de quiste aracnoideo tras traumatismo craneoencefálico leve. Exposición de un caso y revisión de la literatura.
Traumatic rupture of arachnoid cyst resulting in acute subdural haematoma. Case report and literature review.
Cuad Med Forense. 2005; 11(39):11-22
Fecha de recepción: 3.MAY.04; Fecha de aceptación: 23.SEP.05
RESUMEN
La presencia de un hematoma subdural (HSD) en personas ancianas no constituye un hallazgo inusual, aunque puede ser objeto de complejas consideraciones medicolegales cuando se produce el fallecimiento tras un traumatismo leve reciente. Presentamos el caso de una mujer adulta añosa (87 años) que es asistida en un servicio de urgencia hospitalario tras sufrir traumatismo craneoencefálico (TCE) por caída en una residencia de la tercera edad, al presentar deterioro progresivo del nivel de conciencia y anisocoria transcurridas varias horas desde el trauma. Se practica tomografía axial computerizada (TAC) craneal sin contraste donde se aprecian lesiones compatibles con HSD crónico con resangrado. El estudio neuropatológico pone de manifiesto la existencia de un HSD agudo sobre quiste aracnoideo roto, hipertensión intracraneal, enclavamiento y hemorragias compatibles con daño axonal difuso grado III.
Palabras clave: Traumatismo craneoencefálico, hematoma subdural, quiste aracnoideo, daño axonal difuso, tomografía axial computerizada.
ABSTRACT
The presence of a subdural hematoma (SDH) in aging people is not uncommon, although it can be the cause of complex medicolegal deliberations when death occurs after a recent head trauma. We present the case of an old woman (87 years old) who is attended in a hospital emergency service after suffering a fall with closed head injury, because of progressive stupor and anisocoria several hours later. A chronic SDH with new hemorrhage was diagnosed in a cranial computerized tomography (CT) without contrast. The neuropathological examination showed an acute SDH, arachnoid cyst elements, raised intracraneal pressure lesions with Duret hemorrhage and hemorrhages characteristic of grade III diffuse axonal injury.
Key words: Closed head injury, subdural hematoma, arachnoid cyst, diffuse axonal injury, computerized tomography.
CASO CLÍNICO:
Una mujer de 87 años de edad sufre un TCE frontal derecho al caerse accidentalmente en una residencia de ancianos. Como antecedentes médicos conocidos figuraban valvulopatía mitral, episodios de flutter auricular paroxístico y angor hemodinámico, y trombosis venosa profunda con tromboembolismo pulmonar. Seguía tratamiento medicamentoso con Sintrom®, Acuprel®, Nitroplast®, Trangorex® y Diluton®.
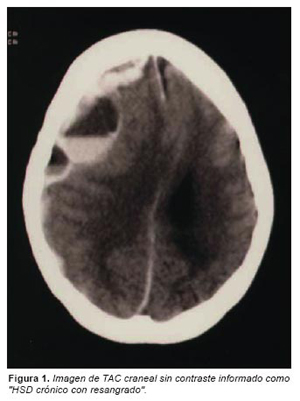
A consecuencia del TCE se produce una herida contusa en región ciliar derecha que es reparada mediante sutura. Al día siguiente, en un periodo inferior a doce horas, tras iniciar sus actividades habituales (aseo y desayuno), experimenta un deterioro progresivo del nivel de conciencia y anisocoria con pupila derecha midriática, por lo que es trasladada al servicio de urgencias del hospital local. A su ingreso destaca Glasgow 8-9 y anisocoria. Se practica TAC craneal (sin contraste) que es informado como «HSD crónico con resangrado» que abarca las regiones frontal, temporal y parietal derechas; herniación supracallosa y transtentorial; y hemorragia subaracnoidea (HSA) en hemisferio derecho (Figura 1). Tras su valoración neuroquirúrgica se decide no intervenir y trasladarla de nuevo a su residencia falleciendo catorce horas después.
En la diligencia del levantamiento del cadáver nos encontramos con el cuerpo de una mujer que representa la edad mencionada. Se aprecian numerosas contusiones en diferentes estadios evolutivos. Destaca, por su relación con los hechos, la presencia de herida suturada con cuatro puntos en región ciliar derecha junto con contusiones múltiples de diferentes coloraciones (rojizas y azuladas) próximas a la misma.
Se practica autopsia judicial a las treinta y una horas de producirse el óbito. En el hábito interno, a nivel toracoabdominal, se observan diversos hallazgos macroscópicos de interés. El corazón pesa 250 g y presenta placas de ateroma calcificadas en arterias coronarias descendente anterior y circunfleja que reducen > 90% la luz, cicatrices de infartos antiguos en pared posterior del ventrículo izquierdo y músculo papilar, y calcificación del anillo mitral.
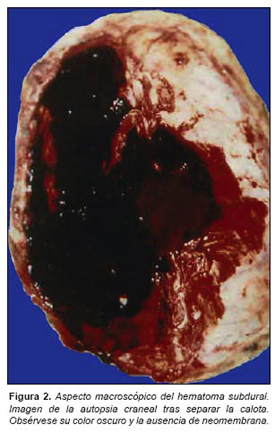
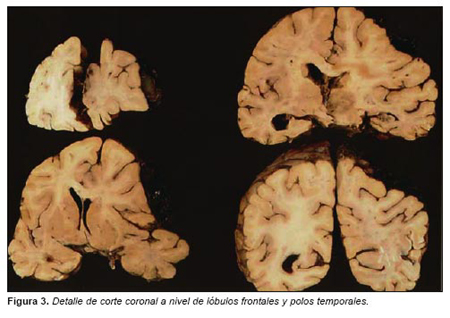
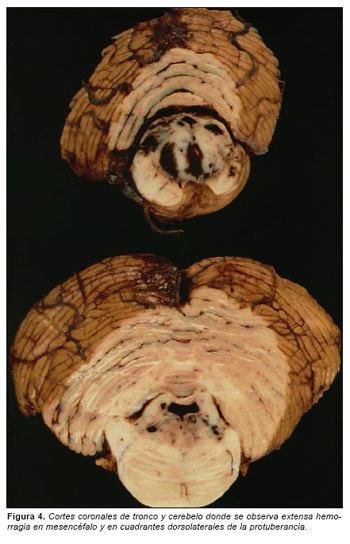
En la cavidad craneal aparece HSD frontotemporoparietal derecho constituido por sangre coagulada oscura (figura 2) sin evidencia de fracturas asociadas. El encéfalo se fija en formol durante 24 días, antes de completar su estudio macroscópico, apreciándose los siguientes hallazgos: peso 1018 g y además del HSD descrito, externamente se visualiza hemorragia subaracnoidea derecha; surco de herniación transtentorial derecho y hemorragia en mesencéfalo. En cortes coronales apreciamos aplanamiento del hemisferio derecho, sobre todo del lóbulo frontal, asociado a hematoma subdural de 15 mm de espesor y aspecto gelatinoso en el centro, sin evidencia de neomembrana; desviación de la línea media hacia la izquierda, con colapso del ventrículo lateral derecho y dilatación del izquierdo; herniación supracallosa y focos de hemorragia en sustancia blanca frontal derecha, cuerpo calloso, tálamo derecho y corteza frontal derecha (figura 3). El mesencéfalo muestra extensa hemorragia en línea media, porción paramedial derecha y cuadrantes dorsolaterales y, en protuberancia, se reconocen focos de hemorragia en el suelo del IV ventrículo y pedúnculos cerebelosos (figura 4).
Se tomaron muestras de hematoma subdural, corteza y sustancia blanca de región frontal parasagital derecha, núcleo lenticular, cápsula interna, tálamo, cuerpo calloso, hipocampo, mesencéfalo, pedúnculos cerebelosos, protuberancia y bulbo para su análisis microscópico.
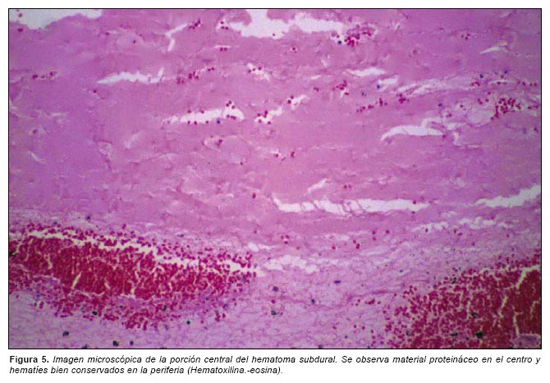
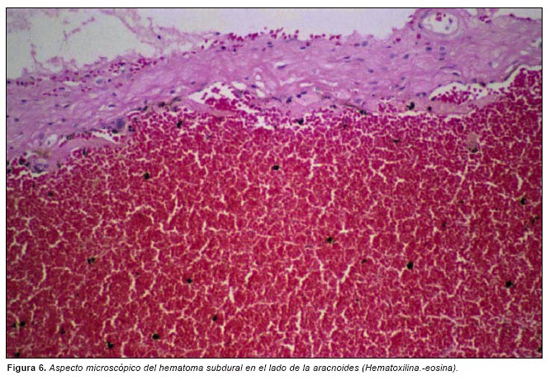
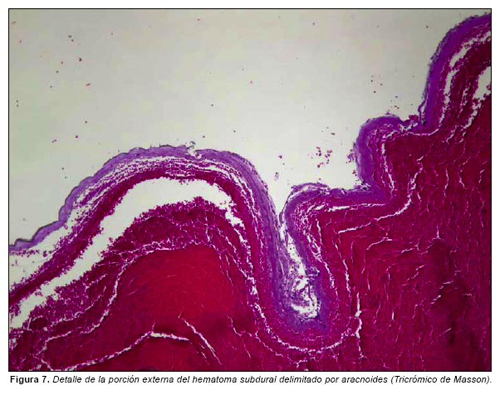
El estudio microscópico del hematoma subdural muestra que está constituido por hematíes bien conservados en la periferia y material proteináceo acelular en las zonas centrales (Figura 5). No se aprecian hemosiderófagos (la tinción de Perls es negativa) ni signos de organización en el lado de la aracnoides (figura 6) (la duramadre estaba fuertemente adherida a la calota craneal y no se extrajo para estudio microscópico). Dada la disparidad diagnóstica entre el TAC y la autopsia en cuando a la data del HSD, se reexaminan las preparaciones correspondientes al hematoma y se identifica en algunas zonas revestimiento aracnoideo en torno al hematoma (figura 7).
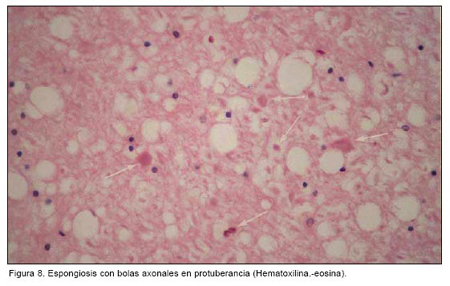
En el parénquima cerebral adyacente al hematoma se identifican células gliales con cambios reactivos precoces (morfología globoide con citoplasma eosinófilo) y en torno a los focos de hemorragia descritos, se observa edema. En tronco se observan ocasionales bolas axonales y espongiosis alrededor de las hemorragias (figura 8).
Otros hallazgos neuropatológicos, compatibles con la edad de la paciente, fueron la presencia de numerosas placas seniles por toda la corteza, microcalcificaciones en ganglios basales e hipocampos, y neuronas con degeneración granulovacuolar y neurofibrilar en hipocampo.
El análisis químico-toxicológico realizado en el INTCF (Dpto. de Madrid) en muestra de sangre fue negativo para los tóxicos investigados (barbitúricos, benzodiacepinas, analgésicos -paracetamol, metamizol, tramadol, salicilatos-, antidepresivos, fenotiacinas y análogos, antidiabéticos tipo sulfonilurea, antiinflamatorios no esteroideos, diuréticos, bases xánticas, antiparkinsonianos, antihistamínicos, antihipertensivos, antiagregantes plaquetarios, benzamidas, opiáceos derivados de morfina y alcohol etílico).
Así pues, consideramos que la secuencia de las lesiones o de la patología hallada sería la siguiente: persona anciana con antecedentes de cardiopatía referidos anteriormente, en tratamiento con anticoagulantes orales (Sintrom®), padece un leve traumatismo frontoparietal derecho, que genera una rotura de quiste aracnoideo preexistente y por ende un HSD agudo, dando lugar a hipertensión intracraneal, enclavamiento y muerte.
DISCUSIÓN:
El hallazgo de un HSD en un paciente anciano, tras un leve TCE no es infrecuente. Sin embargo, consideramos que en este caso se dan una serie de elementos de gran interés médico-legal. Por un lado, la posibilidad de examinar, previa a la práctica de la autopsia, las imágenes de la TAC craneal en la que se diagnostica un «HSD crónico con resangrado» que difiere del diagnóstico del HSD agudo realizado en el estudio neuropatológico posterior. Por otro, el hallazgo de una lesión congénita asociada a la hemorragia, que suele diagnosticarse en la edad pediátrica. Y finalmente las producidas por el TCE propiamente dicho (hemorragias compatibles con daño axonal difuso grado III).
El hematoma subdural (HSD) consiste en una acumulación de sangre en el espacio existente entre el encéfalo (piaracnoides) y la duramadre que lo recubre. Es una lesión grave producida por la rotura de algunas venas puente que unen las venas corticales superficiales con el seno sagital superior [2,3] aunque también pueden ser de origen arterial o proceder de un hematoma cerebral que vierte sangre hacia este espacio, lo que se denomina «lóbulo estallado» [2]. El mecanismo de producción son fuerzas indirectas (de aceleración importante) que implican movimiento de vaivén del encéfalo en el interior de la cavidad craneana. Al producirse el deslizamiento y estiramiento de las venas puente estas se rompen, o bien tras el choque y contusión de los polos frontales o temporales contra la estructura ósea que lo encierra da lugar a un foco contusivo. En nuestro caso, el estudio anatomopatológico descarta esta segunda posibilidad.
Los HSD se clasifican en agudos, subagudos y crónicos. Los HSD agudos están formados por sangre coagulada y aparecen en las primeras 48 horas; los subagudos están formados por una mezcla de sangre líquida y sangre coagulada y se observan entre 2-14 días después del traumatismo; y en los crónicos el hematoma es totalmente fluido y se forma después de 2 semanas. Los HSD crónicos se caracterizan porque existe una neomembrana celular bajo y sobre el hematoma, de forma que este queda encapsulado y no unido a dura ni aracnoides [2].
Clínicamente los HSD agudos se manifiestan en forma de somnolencia o un estado de coma desde el mismo momento del traumatismo, aunque hasta un 33% de los pacientes presentan un intervalo lúcido antes de la aparición del coma [4] (en el caso que presentamos este fue de 12 horas). En ancianos y alcohólicos se observa un síndrome subagudo con somnolencia, cefalea, confusión o hemiparesia leve, que aparece entre unos días y dos semanas después del traumatismo [5]. Los crónicos clínicamente se manifiestan en forma de cefalea, deterioro psicoorgánico lentamente progresivo (demencia), crisis convulsivas o hemiparesia leve [6] consecuencia de la distorsión cerebral y el incremento de la presión intracraneal.
En los ancianos con atrofia cerebral, las venas comunicantes están distendidas y el cerebro tiene más espacio para el movimiento, a lo que se añade cierta fragilidad vascular que aparece en estos y en vasculópatas. De esta manera, la incidencia de los HSD es más alta en estas personas, incluso después de un TCE relativamente menor [4]. Hasta en el 50% de los casos de HSD en ancianos no se encuentra antecedente traumático [2]. Además, las personas de edad avanzada, como la paciente que presentamos, con frecuencia están en tratamiento con anticoagulantes, lo que favorece la hemorragia.
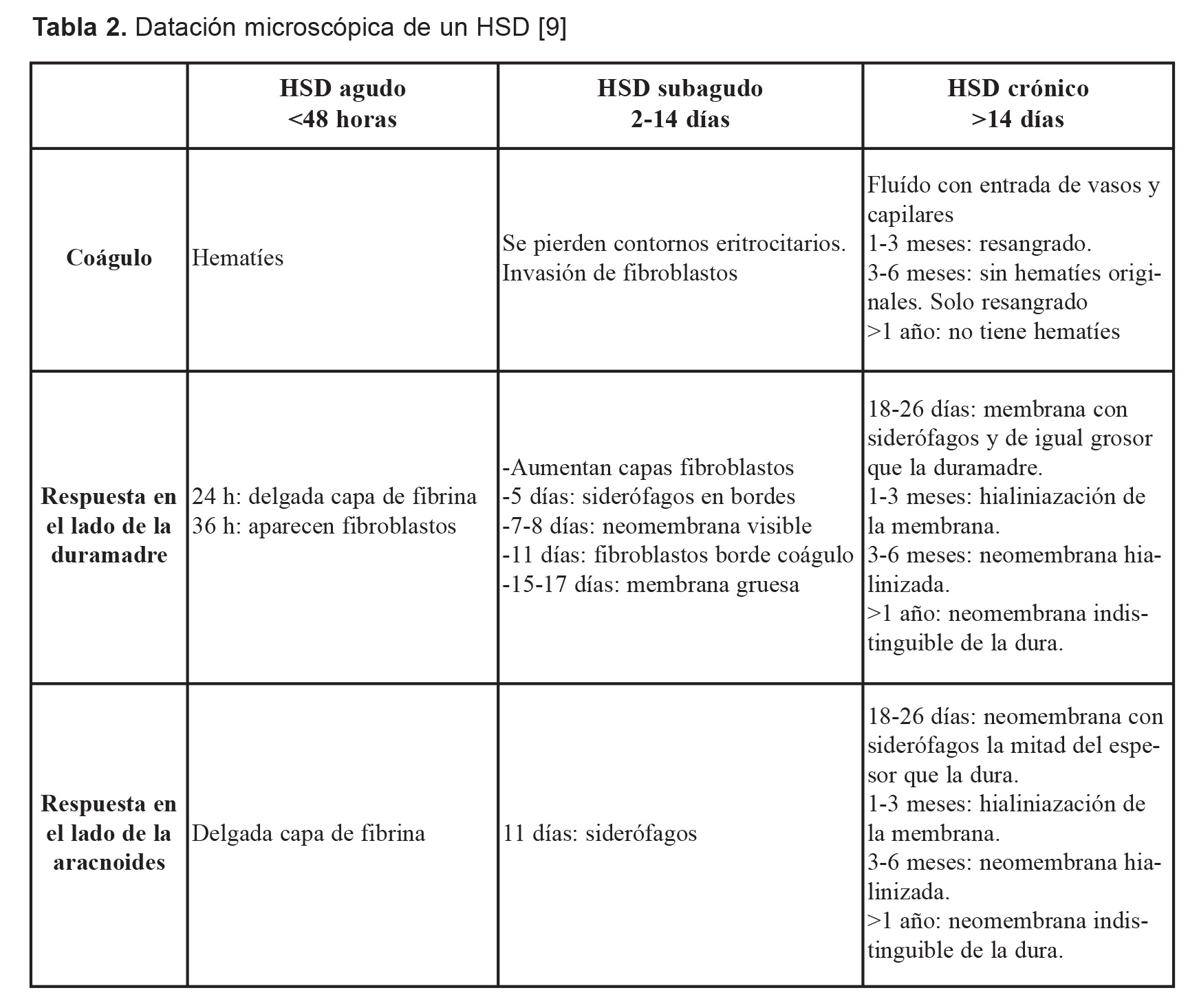
La data o tiempo de evolución de un HSD se puede establecer mediante la TAC (tabla 1), herramienta fundamental en vida, y que también puede resultar muy útil antes de practicar la autopsia. Sin embargo, aunque con las limitaciones propias de este tipo de estudios, el estudio microscópico del HSD es el que puede señalar el tiempo de evolución de un HSD con más aproximación, en base a la composición del hematoma y a la respuesta inflamatoria que se produce tras la hemorragia, tanto en el lado de la duramadre como en el lado de la aracnoides (Tabla 2). Una observación frecuente en los HSD es la aparición de episodios múltiples de recidiva hemorrágica o resangrado, procedente probablemente de los vasos de finas paredes del tejido de granulación. El riesgo de resangrado es máximo en los primeros meses siguientes a la hemorragia inicial [6,10] y pueden conducir a la muerte con mínimos aumentos de volumen (5-10 ml) que producirían una hipertensión intracraneal imposible de compensar.
En el caso que presentamos, la imagen del TAC mostraba densidad de sangre fresca con tabiques lo que llevó al diagnóstico de «hematoma subdural crónico con resangrado». El estudio microscópico demostró la presencia, además del hematoma subdural agudo, de aracnoides rodeando parte de la hemorragia, hallazgo sugestivo de complicación hemorrágica en el interior del quiste aracnoideo, lo que explicaría la imagen del TAC.
El quiste aracnoideo es una lesión definida como una cavidad quística de naturaleza benigna, llena de un líquido similar al LCR y puesta en contacto muy frecuentemente con el espacio subaracnoideo [11]. Histológicamente la pared del quiste se compone de una capa interna de células aracnoideas y una externa de tejido conjuntivo [11,12]. La mayoría son de origen congénito y se diagnostican en la edad pediátrica [13] aunque pueden manifestarse en la edad adulta o ser un hallazgo de autopsia [11,12,13]. Se han descrito poco más de 58 casos de quistes aracnoideos sintomáticos en adultos mayores de 60 años [14]. Constituyen el 1% de las masas intracraneales no traumáticas [11,15] y generalmente se localizan en la fosa media, sobre todo en la cisura de Silvio, aunque también pueden encontrarse en convexidad y fosa posterior [11,13,15]. La mayoría de los quistes son únicos (85,71%) y de localización supratentorial (71,42%) [11].
Los quistes aracnoideos suelen ser asintomáticos y se diagnostican de forma incidental con técnicas de neuroimagen o en autopsia [16]. Las manifestaciones clínicas son el resultado de la compresión del tejido nervioso que rodea el quiste. Los de gran tamaño y de la convexidad se asocian a síntomas motores y los situados en la región selar, a alteraciones endocrinas e hidrocefalia [11]. En la edad pediátrica los síntomas más frecuentes son la craniomegalia, convulsiones y retraso psicomotor siendo también frecuentes los síntomas relacionados con hipertensión intracraneal [11,14]. Debido a su origen congénito se acompañan con frecuencia de diversas malformaciones [11]. En la edad adulta la sintomatología más frecuente es la cefalea, hemiparesia, dificultades a la deglución y demencia [14].
Los quistes aracnoideos suelen tener un curso estacionario aunque también pueden desaparecer espontáneamente o sufrir serias complicaciones como higroma subdural, hemorragia subdural o hemorragia intraquística [13,15,16], siendo factor de riesgo de hematoma subdural crónico en jóvenes [13].
La asociación de quiste aracnoideo e higroma subdural es rara, habiéndose descrito 21 casos, la mayoría en edad pediátrica [16]. Se han postulado dos posibles mecanismos responsables de esta complicación: el primero sería la comunicación entre el quiste y el espacio subaracnoideo tras un traumatismo leve que diera lugar a un mecanismo valvular de tal manera que el quiste fuera creciendo por el flujo de LCR. El aumento de tamaño y presión dentro del mismo daría lugar a su rotura al espacio subdural. Un segundo mecanismo sería el aumento súbito de la presión intracraneal que diera lugar a la rotura de la pared del quiste dentro del espacio subdural durante una maniobra de Valsalva [15].
Las complicaciones hemorrágicas de los quistes aracnoideos son el hematoma subdural, la HSA y la hemorragia intraquística que pueden aparecer ante ligeros traumatismos lo que puede dar lugar a implicaciones legales en caso de agresiones [17]. Algo más del 2% de los HSD crónicos están asociados a quistes aracnoideos, según dos series grandes de 541 y 658 pacientes, respectivamente [13,18]. Se han descrito varios casos de hematoma subdural asociados a rotura traumática de quistes aracnoideos tras la práctica del fútbol [19,20,21,22,23].
El mecanismo de producción de estas complicaciones hemorrágicas es la rotura de la pared externa del quiste que daría lugar a la rotura de las venas puente, de los vasos sanguíneos alrededor del quiste y de los vasos leptomeníngeos en la base del quiste [13,24]. Estudios con animales de experimentación han demostrado que la salida de sangre y LCR al espacio subdural induce la proliferación de fibroblastos y con ello la formación prematura de un HSD crónico [13].
El método de elección para el diagnóstico de un hematoma subdural asociado a un quiste aracnoideo es la resonancia magnética nuclear (RNM), ya que en algunos casos el TAC no es suficiente para el diagnóstico [24] como ha ocurrido en nuestro caso donde la imagen tomográfica indujo al diagnóstico de HSD crónico, en vez de quiste aracnoideo con complicaciones hemorrágicas.
El daño axonal difuso (DAD) es una lesión que en estudios recientes se ha visto que aparece en todos los casos fatales de TCE. Se trata de una entidad clínico-patológica que se manifiesta desde conmoción (inconsciencia transitoria generalmente no mayor de diez minutos con amnesia anterógrada y retrógrada) en los casos más leves, por daño funcional (reversible) de los axones [3,25], a coma, estado vegetativo y muerte, por daño estructural irreversible en los casos más graves [2,26].
El DAD se define como el daño axonal traumático que afecta de forma difusa al centro semioval, particularmente a la sustancia blanca parasagital, y haces de sustancia blanca compacta como el cuerpo calloso, la cápsula interna y los pedúnculos cerebelosos del tronco [2]. Por ello, para su diagnóstico es necesario incluir múltiples muestras de tejido que incluyan todas estas estructuras [2,27]. En los grados más severos se aprecian lesiones hemorrágicas asociadas al daño axonal. En 1989 Adams lo clasificó en tres grados: grado 1: daño microscópico axonal en sustancia blanca; grado 2: además de lo anterior, lesión focal hemorrágica en cuerpo calloso; grado 3: daño microscópico extenso con lesiones hemorrágicas en cuerpo calloso y cuadrante dorsolateral del tronco encefálico [2,3,26].
Los pacientes con menor grado de lesión axonal (grado 1) suelen experimentar un intervalo lúcido tras el traumatismo [26]. En estudios experimentales con primates, el grado 1 se asoció con un coma de más corta duración que el grado 2, y el grado 3 resultó en coma persistente o marcada incapacidad [11].
En la TAC aparecen los hallazgos recogidos en la tabla 1. No obstante, el método diagnóstico más sensible para detectar el DAD en vida es la RMN, de manera que cuando clínicamente se sospecha DAD, con una TAC normal, está indicado realizar RMN.
Su mecanismo de producción es por la aplicación de fuerzas de rotación y aceleración/desaceleración de gran intensidad, mecanismo semejante al que da lugar al hematoma subdural, razón por la que estas dos lesiones suelen estar asociadas. De hecho, la existencia de un HSD, aunque de baja intensidad (delgada lámina hemática), puede ser indicativa de la existencia de un daño axonal severo aunque apenas apreciemos lesiones externas importantes (similar a lo que ocurre en el shaken baby syndrome).
Cuando el TCE es de gran intensidad y produce la muerte de forma rápida, las lesiones axonales microscópicas no son evidentes y únicamente son visibles las lesiones hemorrágicas. Con técnicas convencionales de hematoxilina-eosina, han de transcurrir 15-20 horas de supervivencia para que las bolas axonales sean visibles [3]. Gracias a las técnicas de inmunohistoquímica se ha podido apreciar daño axonal a las 2-3 horas del traumatismo utilizando anticuerpos frente a la proteína precursora del ß amiloide (APP) [27]. Las zonas con daño axonal se caracterizan por la acumulación de APP y hallazgo de axones tortuosos y dilatados y bolas axonales, preferentemente en el tronco cerebral, seguido de la cápsula interna y tálamo, cuerpo calloso y sustancia blanca parasagital [28]. Con el tiempo las bolas axonales son menos prominentes y después de 2 meses son difíciles de ver siendo sustituídas por agregados microgliales y macrofágicos. Tras meses o años puede apreciarse marcado adelgazamiento de la sustancia blanca con ventrículos dilatados y corteza preservada [2].
El daño axonal difuso con frecuencia se asocia a daño vascular difuso, que se manifiesta como petequias en sustancia blanca hemisférica; gliding contusions (hemorragias curvilíneas en sustancia blanca parasagital); y contusiones por golpe intermediario o hematomas cerebrales profundos, fundamentalmente en tálamo [3].
En nuestro caso encontramos focos de hemorragia en sustancia blanca frontal derecha (semejantes a las gliding contusions), en tálamo, cuerpo calloso y porción dorsolateral de mesencéfalo y protuberancia (Figuras 5 y 6) todo ello compatible con un daño axonal difuso grado 3.
Sin embargo, el daño axonal no es específico del trauma sino que puede ser secundario a otros procesos (isquemia, hipoxia, hipoglucemia, intoxicación por monóxido de carbono y otros tóxicos, radioterapia, infección VIH, etc) [3]. Como en un TCE importante suele haber hinchazón y edema cerebral con hipertensión intracraneal, puede apreciarse daño axonal isquémico secundario al compromiso vascular si existe hernia supracallosa o transtentorial [3,13]. En el primer caso la lesión afectaría al territorio de la arteria cerebral anterior y pericallosa (cuerpo calloso y sustancia blanca parasagital) y en el segundo al territorio de la cerebral posterior (tálamo y cápsula interna) y de la cerebelosa superior (tronco) [2]. El daño axonal de origen traumático suele ser más severo en línea media y estructuras paramediales y aumenta en intensidad en sentido anteroposterior, es decir, la región más sensible es la parte posterior del cuerpo calloso [3]. Sin embargo, la distinción de un daño axonal traumático o isquémico puede ser imposible desde el punto de vista morfológico y es necesaria le revisión cuidadosa de la historia clínica [2].
En resumen, la anciana que presentamos, en tratamiento con anticoagulantes orales, mostraba un HSD agudo (con apariencia tomográfica de HSD crónico) posiblemente asociado a un quiste aracnoideo subyacente cuya rotura favoreció la hemorragia. También se observaron lesiones traumáticas difusas (daño axonal-vascular difuso).
Las complicaciones neurológicas que aparecieron tras el trauma (anisocoria y deterioro progresivo del nivel de conciencia) fueron debidas a hipertensión intracraneal con hemorragia de Duret.
CONCLUSIONES:
En un TCE con resultado de muerte, la frecuente asociación de lesiones locales y difusas; primarias (inducidas mecánicamente y que aparecen en el momento del TCE) y secundarias (por otros mecanismos y que aparecen más tarde, si ha habido supervivencia), hacen que la interpretación de los hallazgos patológicos pueda ser compleja. Más aún, como ocurrió en nuestro caso, si además existe patología subyacente que predisponga a la hemorragia. Por ello la autopsia craneal y el estudio neuropatológico han de ser extremadamente meticulosos y sistemáticos. Es imprescindible la fijación en formol del encéfalo íntegro durante al menos 15 días y el estudio microscópico de múltiples áreas encefálicas para establecer el origen y cronología de las lesiones encontradas y el mecanismo de muerte. Es de gran ayuda disponer de un TAC previo a la muerte pero teniendo en cuenta que en algunas ocasiones, como en el caso que presentamos, el diagnóstico en el mismo puede ser inexacto, y nos puede inducir a error en la interpretación de los hallazgos neuropatológicos y la cronología de los hechos.
AGRADECIMIENTOS:
Al Dr. Gregorio Romero por la colaboración prestada a la hora de facilitarnos la historia clínica de la fallecida.
BIBLIOGRAFÍA:
- Whitwell HL: Head Injury. En: Rutty G. Essentials of Autopsy Practice. Volumen 1. Springer Verlag. London, 2001. pp 175-197.
- Graham DI. Closed head injury. En: The Pathology of Trauma. Mason JK, Purdue BN editors. Arnold 2000, cap 13, pp:191-210.
- Dolinak D, Matshes E. Subdural hemorrhage. En: Medicolegal neuropathology. A color atlas. CRC Press 2002, cap 4:pp 35-46.
- Palomo JL. Hemorragias intracraneales traumáticas. Hemorragias meníngeas. En: Aspectos médico-legales de los traumatismos craneoencefálicos. Dialar S.L. Málaga, 1992. pp 81-93.
- Ropper AH. Traumatismos de la cabeza y de la médula espinal. En: Isselbacher K, Braunswald E, Wilson J, Martín J, Fauci A, Kasper D. Principios de Medicina Interna. Volumen 2. interamericana·Mc Graw-Hill. Madrid 1994. pp 2675.
- Ropper AH. Traumatismos de la cabeza y de la médula espinal. En: Isselbacher K, Braunswald E, Wilson J, Martín J, Fauci A, Kasper D. Principios de Medicina Interna. Volumen 2. Interamericana·Mc Graw-Hill. Madrid 1994. pp 2676.
- Osborn AG. Craniocerebral trauma. En: Diagnostic Neuroradiology. Mosby. EEUU. 1994. pp 199-257.
- Aso J: Traumatismos craneales. Aspectos médico-legales y secuelas. Masson S.A. Barcelona, 1999. pp 59-76
- Leestma JE. Impact injuries to the brain and head. En: Forensic neuropathology. Raven Press 1988, pp:184-253.
- De Girolami U, Douglas A, Frosch M: El sistema nervioso central. En: Cotran, Kumar, Collins. Patología estructural y funcional. McGraw-Hill-Interamericana de España S.A. Madrid, 2000. pp 1349-1353.
- Gómez-Escalonilla CI, García-Morales I, Galán-Dávila L, Giménez-Torres MJ, Simón-Heras R, Valencia J, Mateos-Beato F. Quistes aracnoideos intracraneales. Estudio de una serie de 35 casos. Rev Neurol 2001;33:305-310.
- Burger PC, Scheithauer BW. Benign cystic lesions. En: Tumors of the central nervous system. Atlas of tumor pathology. Armed Forces Institute of Pathology. Rosai J, ed. 3ªserie. 1994; Cap 16, pag 355-369.
- Mori K, Yamamoto T, Horinaka N, Maeda M. Arachnoid cyst is a risk factor for chronic subdural hematoma in juveniles: twelve cases of chronic subdural hematoma associated with arcahnoid cyst. J Neurotrauma 2002; 19:1017-1027.
- Hishikawa T, Chikama M, Tsuboi M, Tabuno N. Two cases of symptomatic arachnoid cysts in elderly patients -a comparison and analysis with child cases (Artículo original en japonés). No Shinkei Geka 2002; 30:959-65. (Abstract)
- Gelabert-González M, Fernández-Villa J, Cutrín-Prieto J, García Alud A, Martínez-Rumbo R. Arachnoid cyst rupture with subdural hygroma: report of three cases and literatura review. Childs Nerv Syst 2002;18:609-613.
- Cakir E, Kayhankuzeyli, Sayin OC, Peksoylu B, Karaarslan G. Arachnoid cyst rupture with subdural hygroma: case report and literature review. Neurocirugia (Astur) 2003;14:72-75.
- Cappelen J, Unsgaard G. Arachnoid cysts of the middle cranial fossa and traumatic complications. Childs Nerv Syst 1986; 2:225-7.
- Parsch CS, Krauss J, Hofmann E, Meixensberger J, Roosen K. Arachnoid cysts associated with subdural hematomas and hygromas: analysis of 16 cases, long-term follow-up, and review of the literature. Neurosurgery 1997;40:483-90.
- Chillala S, Read C, Evans PA. An unusual case of subdural hematoma presenting to the accident and emergency department. Emerg Med J 2001; 18:308-309.
- Demetriades AK, McEvoy AW, Kitchen ND. Subdural haematoma associated with an arachnoid cyst after repetitive minor heading injury in ball games. Br J Sports Med 2004;38:E8.
- Tsuzuki N, Katoh H, Ohtani N. Chronic subdural hematoma complicating arachnoid cyst secondary to soccer-related head injury: case report. Neurosurgery 2003; 53:242-3.
- Prabhu VC, Bailes JE. Chronic subdural hematoma complicating arachnoid cyst secondary to soccer-related head injury: case resport. Neurosurgery 2002;50:195-7.
- Kawanishi A, Nakayama M, Kadota K. Heading injury precipitating subdural hematoma associated with arachnoid cysts -two case reports. Neurol Med Chir (Tokyo) 1999;39:231-3. (Abstract).
- Benito-León J. Hematoma subdural y quiste aracnoideo. Rev Neurol 2002;34:98-99.
- Adams JM, Girolami DI, Gennerali TA, Maxwell WL. Diffuse axonal injury in non-missile head injury. J Neurol Neurosurg Psychiatry 1991; 54: 481-483..
- Graham DI et al. The nature, distribution and causes of traumatic brain injury. Brain Pathol 1995;5: 397-406.
- Geddes JF, Whitwell HL, Graham DI. Traumatic axonal injury: practical issues for diagnosis in medicolegal cases. Neuropathol Appl Neurobiol 2000; 26:105-116.
- McKenzie KJ et al. Is ß-APP a marker of axonal damage in short-surviving head injury? Acta Neuropathol 1996; 92: 608-613.
Correspondencia:
Fernando Moreno Cantero.
Palacio de Justicia. Clínica Médico-Forense. Paseo de la Libertad.
02001 Albacete. Tlf: 967 596 685. Fax: 967 596 685.