El síndrome del niño sacudido
Shaken baby syndrome
Cuad Med Forense. 2006; 12(43-44):39-45
RESUMEN
Aunque la descripción original sobre el niño sacudido se realizó de forma primitiva en el The British Medical Journal en 1971 por Guthkelch , fue un radiólogo pediátrico, Caffey (1972), quien primero asoció la idea de que la existencia de un hematoma subdural crónico y la fractura de los huesos largos en los niños debe significar una bandera roja para la detección de abusos en los niños. El shaken baby syndrome (SBS) o síndrome del niño sacudido (SBS) es una forma de abuso físico caracterizada por una constelacion de signos clínicos que incluyen la presencia de un hematoma subdural o subaracnoideo o un edema cerebral difuso, y hemorragias retinianas, en ausencia de otras muestras físicas de lesión traumática. Las sacudidas por aceleración pueden potencialmente causar lesiones cervicales severas de la médula espinal o del tronco del encéfalo en el niño. La sospecha de la existencia de este síndrome es muy desagradable, tanto para el profesional médico como para los parientes del paciente. El SBS puede provocar una encefalopatía severa, con importantes trastornos de la visión, ceguera en muchos casos, después de producir hematomas subdurales y/o epidurales voluminosos, que conducen a una pérdida neuronal severa y a una gliosis. Es necesario considerar que ante un niño que presente una hemorragia intracraneal aparentemente inexplicada, con o sin la evidencia externa de lesión bajo determinadas circunstancias, además de una lesión accidental a partir de una caída aparentemente inofensiva, se debe considerar una lesión intencional.
Palabras clave: Síndrome del niño sacudido. Abuso infantil. Hematoma intracraneal.
ABSTRACT
Though the original description of shaking first appeared in a paper published in The British Medical Journal in 1971 by Guthkelch, a paediatric radiologist, Caffey (1972), had the notion that an association between chronic subdural haematoma and long bone fracture in children should be a red flag for child abuse. The shaken baby syndrome (SBS) is a form of physical abuse characterized as a constellation of clinical findings including the presence of a subdural or subarachnoid haematoma or diffuse cerebral oedema, retinal haemorrhages and absence of other physical signs of traumatic injury. Shaking head accelerations can potentially cause severe cervical spinal cord or brain stem injury in the infant at levels well below those reported for the SBS. The suspected existence of this syndrome is unpleasant both for the health care professional and for the patient's relatives. The SBS causes severe encephalopathy and vision problems, blindness in many cases, after showing voluminous subdural and/or epidural haematomas which lead to a severe neuronal lost and gliosis. It is necessary to consider that for an infant presenting with ostensibly unexplained intracranial bleeding with or without external evidence of injury under given circumstances, accidental injury from a seemingly innocuous fall, must be considered intentional injury.
Key words: Shaken baby syndrome. Child abuse. Intracranial haematoma.
Introducción:
El síndrome del niño sacudido o zarandeado, conocido como shaken baby syndrome, es una forma de maltrato físico infantil que incluye la existencia de un traumatismo intracraneal que conlleva un conjunto de alteraciones clínicas y patológicas que conforman un síndrome bien definido [1]. Normalmente, el daño cerebral que se produce conduce a un deterioro mental de intensidad variable, llegando en ocasiones a provocar lesiones y secuelas muy importantes en el sistema nervioso central.
Fue descrito por vez primera por el radiólogo infantil J. Caffey en 1972 [2] como una rara forma de maltrato infantil caracterizada por la presencia en niños lactantes de hemorragias retinianas, subdurales y/o subaracnoideas, en ausencia de un traumatismo externo, o con signos mínimos de maltrato. A pesar del escaso conocimiento que se tiene del síndrome, puede afirmarse que es la causa más frecuente de traumatismos craneoencefálicos graves en el lactante, antes del año de edad [3]. Lo cierto es que la frecuencia real del síndrome en la mayoría de los países occidentales es imprecisa, aunque se conoce que está subestimada, ya que se piensa que la tasa anual de incidencia se encuentra entre 11 y 24 de casos por cada 100.000 niños por debajo del año de edad [4].
Hay que tener en cuenta, que cuando se produce una lesión cerebral severa como consecuencia de una sacudida de la masa encefálica, bien tenga como base un maltrato infantil intencionado o como causa de maniobras de reanimación en las que el niño es zarandeado de forma inconsciente, siempre va ocurrir antes de los tres primeros años de vida, y en su gran mayoría, en el transcurso del primer año. En estudios de incidencia realizados en Estados Unidos [5], el porcentaje de casos de traumatismos infringidos previamente al niño de forma voluntaria, es muy alto, y en la mayoría de los casos puede objetivarse la existencia de malos tratos. Y ha podido ser demostrado [6] que aunque existen algunos factores intrínsecos que pueden favorecer la presencia del síndrome, como la presencia de una encefalopatía o de una prematuridad, en la mayoría de los casos están presentes factores extrínsecos que favorecen la agresión al lactante, como la existencia de padres jóvenes, una mala situación socioeconómica y/o laboral, el alcoholismo, la drogadicción, o una situación inestable de la pareja. En cuanto a las personas que cometen el maltrato, por orden de frecuencia son, los padres, los compañeros sentimentales de las madres, las mujeres que cuidan a los niños en sus casas, y por último, las madres.
Mecanismo de producción:
La historia clínica nos suele presentar un lactante con llanto incontrolado, inconsolable, al que una persona joven sostiene por el tórax y lo sacude bruscamente para que se calle o se calme. Al sujetarlo por el tórax y sacudirlo, se produce un mecanismo de aceleración-desaceleración de la cabeza que conduce por una parte a las típicas fracturas paravertebrales de las costillas, y por otro a las hemorragias intracraneales y a las lesiones oculares. Las hemorragias retinianas están presentes en el 80% de los casos, y su presencia nos debe hacer sospechar la existencia de este síndrome ante la ausencia de cualquier otra causa. Las causas exactas por las que se producen estas hemorragias retinianas no están aún lo suficientemente esclarecidas, y especialmente las circunstancias por las que aparecen de forma precoz en tan gran número de casos, pero existe la posibilidad de que se produzca un aumento de la presión venosa retiniana, lo que provocaría una extravasación de la sangre a los espacios subaracnoideos, con una tracción de los vasos retinianos hacia el interespacio vitreorretiniano, como consecuencia de la desaceleración angular [7]. De todas formas, la presencia de una hemorragia retiniana como valor patognomónico del diagnóstico del síndrome, se encuentra actualmente muy discutido, ya que no podría ser soportado como evidencia científica objetiva [8], a pesar que la página web de la Academia Americana de Oftalmología, especifica que «si las hemorragias retinianas son específicas, puede diagnosticarse con confianza el síndrome» [9].
Ocurre en los niños lactantes, que hay una desproporción exagerada entre el gran tamaño de la cabeza con respecto al resto del cuerpo, mientras que la musculatura del cuello se encuentra aún con un tono muscular insuficiente para soportar el peso y las oscilaciones de la cabeza. Como consecuencia de todo ello, tras la sacudida, se producen una serie de trastornos hipóxicos debidos a la dificultad respiratoria, que van a provocar alteraciones del centro respiratorio troncoencefálico, con frecuencia un edema cerebral, y hemorragias subdurales, con pequeñas contusiones parenquimatosas y múltiples hemorragias axiales adicionales.
En un reciente estudio sobre el análisis del daño cerebral que se produce en este síndrome [10] se señala que efectivamente, los niveles de velocidad y aceleración de la cabeza que se describen comúnmente, generan fuerzas que son demasiado grandes para lo que puede soportar el cuello del niño, y que la sacudida que produce la aceleración de la cabeza puede potencialmente causar en un alto porcentaje de los casos, una lesión severa o letal del cordón espinal cervical, o del tronco del encéfalo, por lo que sería cuestionable un diagnóstico de síndrome de niño sacudido en un pequeño con daño cerebral, pero sin daño cordonal o del troncoencéfalo. Como suele ocurrir en estos estudios, se concluye con que son necesarios más trabajos para determinar el verdadero alcance de estas lesiones, con lo que se conseguiría una mejor aplicación social y medicolegal del tema.
Igualmente, de forma reciente, ciertos autores ingleses [11,12], propugnan que el daño cerebral estaría causado, en lugar de por el clásico daño axonal difuso, por la presencia de la hipoxia acompañante a la sacudida, que sería la responsable tanto de la presencia de un edema cerebral, como de un aumento de la presión intracraneal. Lógicamente, aunque es una opinión personal, lo cierto es que esta basada en estudios neuropatológicos seriados. Las causas más frecuentes de traumatismos craneoencefálicos que se acompañan de una sacudida o un estremecimiento cerebral, lógicamente son los accidentes automovilísticos y las caídas desde ciertas alturas, pero cuando son secundarios a un síndrome de niño sacudido, el primer fenómeno que aparece es la hipoxia, de ahí la importancia que se le da a este mecanismo de producción. No obstante, se han podido apreciar en estudios anatómicos de estos pacientes lesiones unilaterales en un tercio de los casos, algo que cuestionaría el papel preponderante de la hipoxia en la producción de las lesiones parenquimatosas cerebrales y las colecciones hemáticas subdurales. Luego aparecen otro tipo de mecanismos etiopatogénicos, como el trauma mecánico, las distintas hemorragias, y la actividad crítica epiléptica con todos los cambios bioquímicos que pueden ocasionar, dando como resultado una inflamación cerebral con una extensa pérdida neuronal. Todo ello ocurre finalmente como resultado del desbordamiento de los mecanismos compensatorios de un cerebro que aún se encuentra inmaduro [13].
Las lesiones cervicales y medulares asientan en los espacios C1-C4, lo que hace más probable que dichas lesiones sean causadas por las personas del entorno del lactante, en un deseo de provocar el arranque del llanto y la respiración cuando ven al paciente en una fase de apnea o en paradas respiratorias [14].
Semiología clínica:
El cuadro clínico que pueden presentar estos pacientes en la fase aguda de la enfermedad es muy variable, pero lo más habitual es que entre un 40% y un 70% de los casos el síndrome del niño sacudido debute con crisis epilépticas [15]. De la misma forma suele ser frecuente el inicio en la fase aguda con un estado de irritabilidad, letargia, alteraciones del tono muscular, falta de apetito, vómitos, pérdida de conciencia, e incluso trastornos respiratorios que pueden llegar a provocar una apnea importante.
De todas formas, estos signos son tan inespecíficos, que pensamos que el diagnóstico deberá plantearse cuando nos encontremos ante un lactante que muestre un hematoma subdural en ausencia de un importante traumatismo accidental reconocido o de causa médica ya conocida, como pudiera ocurrir en los casos de hipernatremia o galactosemia, o incluso en aquellos casos en los que exista un aumento de los espacios subaracnoideos, como sucedería en los higromas subdurales crónicos o en la aciduria glutárica tipo I [16,17].
Y necesariamente, habremos de realizar el diagnóstico diferencial con todos aquellos procesos que puedan confundirse con este síndrome, con los factores médicos favorecedores de la clínica que se ha expuesto, y hasta con los factores predisponentes que pueda presentar el paciente. Como ejemplo más claro, ya ha sido señalado que las sacudidas causantes del síndrome pueden llegar a producirse de forma accidental como consecuencia de determinadas maniobras de reanimación [18].
Exámenes complementarios:
Como cabría esperar, los exámenes complementarios más importantes a realizar ante la sospecha de lesiones por maltrato de zarandeo a un lactante, son los estudios de diagnóstico mediante la imagen: ecografía transfontanelar, tomografía axial computerizada (TAC) o resonancias magnéticas (RM). La neurorradiología suele poner en evidencia desde los primeros instantes, los signos ocultos de un traumatismo en un lactante maltratado, como la fractura de alguno de los huesos del cráneo, o de otras partes del cuerpo, como pueden ser las vértebras o las costillas. También y de forma precoz, es posible detectar la presencia de pequeñas hemorragias subdurales, que en un principio se encuentran muy localizadas, por lo que pueden pasar desapercibidas si no se buscan de forma precisa. En el transcurso de unos días o semanas, estas pequeñas hemorragias se detectan ya con mucha más claridad, al hacerse considerablemente mayores, o incluso gigantescas y bilaterales, lo que provoca con frecuencia una importante compresión de los hemisferios cerebrales correspondientes, o significativos aumentos del tamaño de los ventrículos laterales. Durante el proceso evolutivo, se realizarán TAC o resonancias seriadas para controlar el desarrollo de las distintas lesiones.
En algunos casos el estudio del líquido cefalorraquídeo puede ser tenido en cuenta, buscando en estos casos la presencia de un líquido sanguinolento como expresión de las hemorragias subdurales, aunque no suele ocurrir siempre ni durante los primeros días tras la sacudida. Cuando las hemorragias son muy abundantes, será preciso realizar estudios de anemia ante la posibilidad de que se necesite efectuar una transfusión sanguínea.
Los estudios oftalmológicos serán imprescindibles desde los primeros momentos, para la detección precoz y seguimiento de las hemorragias retinianas. La realización de un electroencefalograma (EEG) nos pondrá de manifiesto la existencia de un ritmo de base lento y deprimido como expresión de un sufrimiento cerebral más o menos generalizado, así como la aparición de anomalías paroxísticas cuando la evolución sea hacia una epilepsia postraumática.
Secuelas neurológicas:
La evolución natural del síndrome es hacia un daño cerebral secundario, que habitualmente condiciona un retraso mental más o menos marcado y/o un déficit neurológico. De forma excepcional este cuadro puede evolucionar hacia una encefalopatía epiléptica infantil.
En algunos casos, tras varios años de seguimiento, se han observado comportamientos autistas, sin decir palabras sueltas y sin sentido referencial, no obedeciendo las órdenes sencillas, sin pedir las evacuaciones, todo ello, posiblemente en relación con una importante pérdida neuronal, y un aumento de gliosis. En algunas ocasiones, y con el paso del tiempo va incrementándose el volumen de la colección subdural, a la vez que aumenta la atrofia cerebral a lo largo de los meses siguientes, lo que posiblemente exprese la existencia de un trastorno cerebral activo, que no termina de regularse hasta pasados varios años.
Puede resumirse que en los supervivientes con una gran frecuencia, el pronóstico a largo plazo es muy pobre. Además suele acompañarse de un alto índice de discapacidades y secuelas, tales como retraso mental, parálisis cerebral infantil y epilepsias.
Experiencia clínica:
Acude al Servicio de Urgencias lactante mujer de tres meses de edad, sin antecedentes familiares ni personales de interés, con un desarrollo psicomotor previo satisfactorio, que presenta un cuadro caracterizado por: mal estado general, crisis de hipertonía, palidez y pausas de apneas de unos segundos de duración, que precisan su ingreso en la Unidad de Cuidados Intensivos. Allí se le aprecia bradicardia, bradipnea, hipotermia, sensorio obnubilado e hipertonía global. Posteriormente aparecen crisis clónicas parciales derechas. Al examen oftalmológico se aprecia hemorragia retiniana de ojo derecho. Los estudios de neuroimagen muestran ya surcos cerebrales prominentes y un amplio hematoma subdural de escaso grosor.
Se vuelve a entrevistar a los familiares exponiéndoles el resultado de los exámenes complementarios ante un cuadro clínico grave, y es entonces cuando el padre confiesa que, ante el llanto insistente de la niña, la coge por el tronco y los brazos, sacudiéndola de forma brusca con la intención de que se callara.
A los 23 días se le practica un TAC craneal de control (Figura 1), en el que se aprecia un aumento del tamaño ventricular, junto a un higroma subdural y una zona hipodensa occipital. El estudio oftalmológico en este tiempo demostró la existencia de una sufusión hemorrágica prerretiniana, mas intensa en áreas peripapilares.
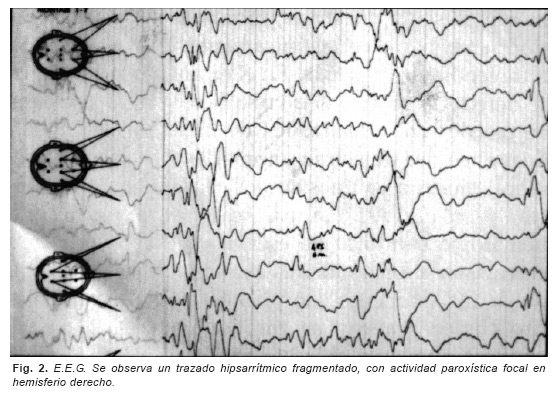
A los 6 meses, se ingresa de nuevo por la aparición de crisis de hiperextensión de cabeza, con adversión ocular, elevación, abducción y rotación interna de los miembros superiores y extensión de los miembros inferiores. Las crisis se presentan en salvas, al despertarse, y se acompañaban de un registro E.E.G. de trazado hipsarrítmico fragmentado, con actividad paroxística focal en hemisferio derecho (Figura nº 2). Es diagnosticada de síndrome de West y tratada con ACTH, con desaparición de las crisis en el transcurso de varias semanas.
Por último, en la revisión de los dos años, la niña mostraba una tetraparesia espástica residual, más acusada en miembro inferior derecho, un importante retraso psicomotor (edad madurativa de 4-5 meses, y edad perceptivo-adaptativa de 10-11 meses), y crisis tónico-axiales asimétricas esporádicas.
Conclusiones:
Puede determinarse, que la triada clínica de encefalopatía, hemorragias subdurales y hemorragias retinianas, son un claro indicador de lesión encefálica que puede sostenerse con el transcurso del tiempo.
La sospecha diagnóstica de este síndrome, siempre es muy desagradable tanto para los familiares como para los profesionales que reciben al paciente. De hecho, los padres siempre van a recibir la sospecha diagnóstica como una acusación, bien sea de haber realizado un daño malintencionado a su hijo, o de haber tenido una importante negligencia, pensando que le han podido producir a su hijo un daño grave o que han permitido que cualquier persona de su entorno se lo haya podido producir.
Quizás por todo ello sería conveniente la utilización de estrategias de prevención del niño zarandeado, realizando campañas de sensibilización en la población general acerca del peligro existente al zarandear a un niño, especialmente en la época de lactante, y de la educación sobre la forma de manejar a estos niños durante las fases de llanto incoercible [19,20].
Este mismo año se ha publicado en los Archivos de Pediatría franceses [21] el resultado de una encuesta realizada a 252 mujeres, que demuestra que es cierta la hipótesis según la cual el síndrome del niño sacudido es aún poco conocido por el público en general, y que hay un déficit de información tanto en las mujeres embarazadas como en las que acaban de dar a luz. Por otro lado, se pudo objetivar que las eventuales fuentes de información sobre el síndrome, son mayoritariamente extramédicas. De hecho, en determinados países anglosajones, como Canadá o Estados Unidos, se realizan campañas de prevención encaminadas a educar a la población en este sentido, y en la que participa un equipo multidisciplinar, que incluye a personal médico y paramédico, movimientos asociativos, servicios sociales, psicólogos y personal jurídico. Especialmente en Canadá, un grupo de trabajo auspiciado por el ministerio de sanidad, ha llegado incluso a publicar un documento bajo el título de «Declaración conjunta sobre el síndrome del bebé sacudido» que ha sido puesto a disposición del gran público y difundido por todos los medios de comunicación.
Bibliografía:
- Rufo-Campos M, López-Barrio AM, Gómez de Terreros I. Síndrome de West secundario a síndrome del niño sacudido. Vox Paediátrica 1993;1(2):169-171.
- Caffey J. On the theory and practice of shaking infants. Its potential residual effects of permanent brain damage and mental retardation. Am J Dis Child, 1972;124:161-169.
- Renier D. Le bébé secoué. París. Ed. Karthala. 2.000
- Barlow KM, Minns RA. Annual incidence os shaken impact syndrome in young children. Lancet 2000;356:1571-1572
- Alexander R, Sato Y, Smith W, Ennett T. Incidence of impact trauma with cranial injuries ascribed to shaking. Am J Dis Child 1990;144:724-726.
- Starling SP, Holden JR, Jenny C. Abusive head trauma: the relationship of perpetrators to their victims. Pediatrics 1995;95:259-262
- Massicotte SJ, Folberg R, Torczynski E, Guilliland MGF, Luckembach MW. Vitreoretinal traction and perimacular retinal folds in the eyes of deliberately traumatized children. Ophthalmology 1991;98:1124-1127.
- Geddes JF, Plunkett J. The evidence base for shaken baby syndrome. We need to question the diagnostic criteria. BMJ 2004;328:719-720.
- American Academy of Ophthalmology. Shaken baby syndrome resources.www.aao.org/aao/education/library/shaken_baby.cfm (accessed 25 Feb 2004).
- Bandak FA. Shaken baby syndrome: A biomechanics analysis of injury mechanisms. Forensic Science International 2005;151:71-79.
- Geddes JF, Hackshaw AK, Vowles GH, Nickols CD, Whitwell HL. Neuropathology of inflicted head injury in children. I. Patterns of brain damage. Brain 2001;124:1290-1298.
- Geddes JF, Vowles GH, Hackshaw AK, Nickols CD, Scott IS, Whitwell HL. Neuropathology of inflicted head injury in children. II. Microscopic brain injury in infants. Brain 2001;124:1299-1306.
- Duhaime AC, Christian CW, Rorke LB, Zimmerman RA. Nonaccidental head injury in infants. The «shaken baby syndrome» N Engl J Med 1998;338:1822-1829.
- Fedman KW, Weinberger E, Milstein JM, Fligner CL. Cervical spine MRI in abused infants. Child Abuse Negl 1997;21:199-205.
- Johnson DL, Boal D, Baule R. Role of apnea in nonaccidental head injury. Pediatr Neurosurg 1995;23:305-310
- Kemp AM. Investigating subdural haemorrhage in infants. Arch Dis Child 2002;86:98-102
- Blumenthal I. Shaken baby syndrome. Postgrad Med J 2002;78:732-735.
- Pascual-Castroviejo I, Pascual-Pascual SI, Ruza-Tarrio F, Viaño J, García-Segura JM. Síndrome del niño zarandeado. Presentación de un caso con graves secuelas. Rev Neurol 2001;32:532-535.
- Kairys SW, Alexander RC, Block RW, Everett VD, Hymel KP, Jonson CF, et al. Shaken baby syndrome: Rotacional craneal injuries-technical report. Pediatrics 2001;108:206-210.
- Moran K. National Australian Conference on Shaken Baby Syndrome. Med J Aust 2002;176:310-311.
- Tavernier M, Ganga-Zandzou PS. Le syndrome de l’enfant secoué: enquête auprès de femmes en suites de couches. Arch Pediatr 2006;13 :87-92.
Correspondencia:
Dr. Rufo Campos.
Neurología Infantil. Hospital Infantil.
Hospitales Universitarios Virgen del Rocío.
Avda. Manuel Siurot s/n. 41013. Sevilla.
Telf. 955.01.24.31. E-mail: miguel.rufo.sspa@juntadeandalucia.es, miguel.rufo@telefonica.net