Original
Ceguera tras cirugía discal lumbar. Aspectos asistenciales y médico-legales. Presentación de un caso y revisión de la Literatura
Blindness afer limbar diskectomy. Clinical and medico-legal aspects. Case report and literature review
Cuad Med Forense. 2009; 15(58):293-302
Recibido: 7.OCT.09; Aceptado: 5.NOV.09
RESUMEN
Entre las complicaciones de la cirugía discal lumbar, una, poco frecuente pero especialmente incapacitante es la ceguera. Presentamos un caso de ceguera cortical transitoria tras una microcirugía discal convencional L5-S1 en una paciente sana. Se discuten las posibles causas propuestas por la literatura, y se propone el embolismo gaseoso como origen probable de la ceguera cortical experimentada por la paciente. Al tratarse de una complicación de diagnóstico difícil, pero con cierto grado de posibilidad de prevención, y de tratamiento eficaz, se analizan también los principales problemas médico-legales tanto relativos al análisis de mala praxis como a cuestiones relacionadas con el consentimiento informado.
Palabras clave: Cirugía discal; complicaciones quirúrgicas; ceguera; mala praxis; consentimiento informado: embolismo gaseoso; Neuropatías óptica isquémica; Ceguera cortical.
ABSTRACT
Between the complications of lumbar disc surgery, one with small frequency but very incapacitating consequences is blindness. We communicate a case of transitory cortical blindness after L5-S1 conventional microdiskectomy. Possible causes described by literature are discussed, proposing the air embolism as a probable origin of cortical blindness in this case. Considering that perioperative blindness it is a complication with difficult diagnosis, but potential preventive measures and treatment can be adopted, medico-legal problems are also analyzed, mainly in negligence expert assessment and informed consent.
Key words: Disc surgery; surgical complications; Cortical blindness; malpractice; informed consent; air embolism; Ischemic optic neuropathy.
Introducción:
La cirugía discal lumbar tiene complicaciones de diferente índole que incluyen, en su mayoría, alteraciones locales, regionales o en la vecindad del lugar de la hernia intervenida [1, 2, 3, 4, 5, 6, 7, 8, 9, 10, 11, 12, 13, 14]. Hay, también, causas sistémicas, entre las que se han citado alteraciones vinculadas a la Anestesia General u otras, más raras, que son comunes a procedimientos quirúrgicos generales [15, 16, 17, 18].
Por lo común, en la cirugía de la hernia discal lumbar, son raras las complicaciones a distancia. Entre ellas, las alteraciones en la visión son un inusual acontecimiento, pero no por ello menos devastador.
Normalmente, las alteraciones visuales descritas tras este tipo de cirugía se deben a complicaciones generales, como shock hemorrágico, discrasias sanguíneas, hipotensión, hipotermia, coagulopatía, o embolismo. Se han descrito también factores locales como la compresión ocular posicional, o por traumatismo directo durante la cirugía [19].
En general, muchos de los casos descritos se refieren a pérdidas unilaterales de visión [20], aunque pueden darse cuadros bilaterales. Muchos de estos cuadros son reversibles o transitorios, de tal manera que la posibilidad de una ceguera temporal o definitiva resulta excepcional. Como es lógico, el impacto para el paciente y su familia es, en cualquier caso, muy importante, de manera que el terreno para una posible litigación se halla completamente abonado. Las implicaciones médico-legales son, por tanto, muy notables, sobre todo si el cuadro no revierte al menos parcialmente.
Sin embargo, pese a su potencial gravedad, las alteraciones visuales no se incluyen en la mayoría de los protocolos de información al paciente, previos al consentimiento para intervenciones sobre el raquis.
Presentamos un caso de ceguera completa transitoria tras una intervención de hernia discal lumbar. Aprovechando la experiencia en su diagnóstico y tratamiento hemos efectuado una revisión de las alteraciones visuales tras cirugía discal lumbar y sus implicaciones médico-legales.
Caso clínico:
Se trata de una mujer de 53 años, con antecedentes de migrañas. Presentaba ciática refractaria a tratamiento y hernia discal L5-S1.
Tras consentimiento informado y estudio preoperatorio sin contraindicaciones, se practicó microdiscectomía L5-S1.
La técnica operatoria, incluyendo preparación y posicionamiento, fue como sigue:
– Anestesia
Se practicó una anestesia general, con intubación orotraqueal. La inducción se realizó mediante Propofol, la analgesia con Renifentanilo (agonista de los receptores m opioides, con una potencia analgésica similar al fentanilo), y la relajación con Besilato de atracurio (agente bloqueador neuromuscular, competitivo o no despolarizante). Se utilizó Sevofluorano como anestésico volátil. Durante la intervención se administraron 100 mg de Tramadol (Analgésico de acción central, agonista puro no selectivo de los receptores opioides, µ, delta y kappa ) y 25 mg de Dexketoprofeno trometamol. La duración de la anestesia fue de 1 hora 50 minutos sin registrar, durante la misma, complicaciones de ningún tipo.
– Colocación
Se intervino en posición mahometana, con la región pectoral y las crestas ilíacas apoyadas en sendas almohadas especiales, con escotaduras centrales para evitar decúbitos de abdomen y mamas (Fig. 1).
La cabeza fue apoyada en un sistema almohadillado en forma de rosco abierto cranealmente. Para evitar apoyo ocular, los ojos se protegieron con lubricante y sendas almohadillas oculares sujetas mediante una venda colocada circularmente sobre la cabeza a la altura de ambos ojos.
Las extremidades inferiores se almohadillaron en las regiones de decúbito (ambas rodillas). Se comprobó la presencia de pulso pedio y tibial posterior en ambos lados. La posición del dorso del paciente fue paralela al suelo.
– Técnica quirúrgica
Se realizó mediante microcirugía convencional con incisión de dos traveses de dedo en la línea media, sección de aponeurosis común sacro-lumbar, retracción de musculatura paravertebral, flavectomía, disección de la raíz y escisión de hernia discal extraída. La pérdida hemática fue mínima y no se administró sangre. Se utilizó una pequeña cantidad de agua oxigenada como hemostático (alrededor de 5 cc).
– Postoperatorio inmediato
Al despertar de la anestesia, la paciente comunicó que no veía absolutamente nada por ninguno de los dos ojos. Se solicitó colaboración a Oftalmología, sin hallar patología. La tensión ocular fue normal. El reflejo fotomotor y consensual estaban conservados.
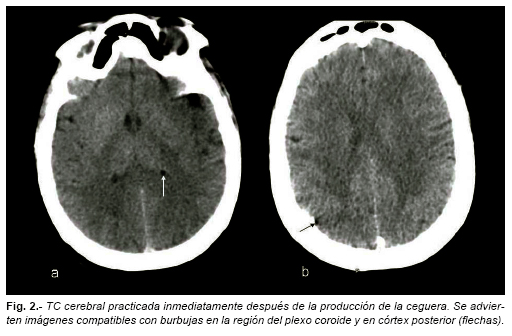
Se practicó TC cerebral de urgencia, en el que se apreció una imagen en circulación coroidea intraventricular derecha compatible con burbuja de gas. Otra imagen yuxtaósea occipital derecha, se consideró dudosa (Fig. 2).
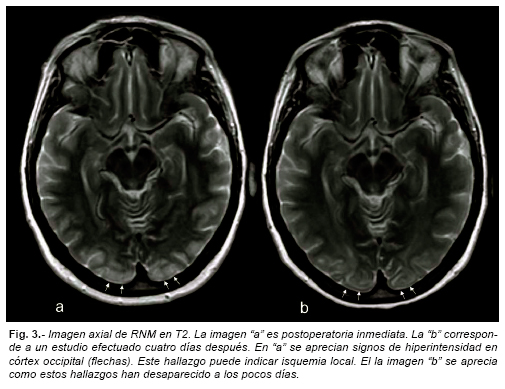
Se realizó una RNM craneal, que mostró un incremento difuso de la señal en secuencias T2 en áreas posteriores de ambos lóbulos occipitales (Fig. 3). La angio-RNM fue normal.
El cuadro fue interpretado como de origen vascular, bien posicional, o bien derivado de los antecedentes migrañosos de la paciente, siendo sometida empíricamente a tratamiento con dexametasona y vasodilatadores.
A las 6 horas refirió percibir formas cromáticas indistinguibles y tenues, apareciendo reflejo de amenaza.
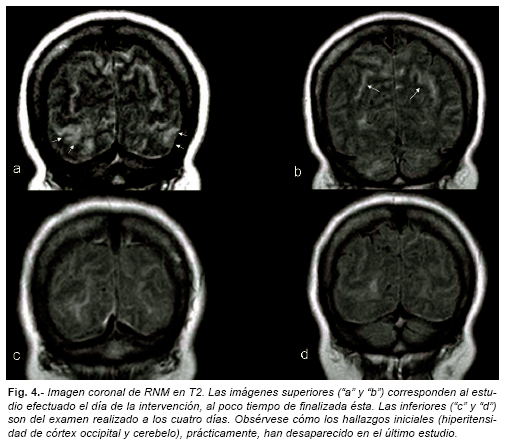
A la mañana siguiente (12 horas tras la intervención), refería haber recuperado la visión, si bien percibía halos cromáticos alrededor de las figuras que se le presentaban. Estas discromatopsias desaparecieron en 24 horas. Una RNM de control mostró mejoría importante de las imágenes occipitales vistas en la RNM previa (Fig. 3 y 4).
Los controles posteriores (al mes de la cirugía) mostraron normalidad visual.
Discusión:
La pérdida de visión tras una cirugía no ocular es una complicación rara pero de consecuencias graves. La frecuencia se ha estimado en alrededor del 0,01-1% de cirugías extraoculares [21, 22]. Algunos estudios señalan que en intervenciones sobre el raquis la presencia de pérdidas de visión de duración mayor a 30 días resulta excepcional [21]. Sin embargo, otros trabajos recientes indican que las pérdidas de visión tras cirugía raquídea no son situaciones infrecuentes, alcanzando una incidencia de 3,09/10.000 en fusiones espinales [23].
Las principales causas reconocidas de pérdida visual postoperatoria tras cirugías espinales son: neuropatía óptica isquémica, oclusión de la arteria o vena central de la retina, e isquemia cerebral (ceguera cortical) [24, 25, 26].
Entre ellas, se han citado mayores cifras de prevalencia de ceguera cortical en pacientes jóvenes, mientras que los mayores de 50 años tienen, a su vez, mayor riesgo de neuropatía isquémica y oclusión vascular retiniana [23].
De estas causas, la más frecuente es la neuropatía isquémica del nervio óptico. Se ha señalado que el 81% de las pérdidas visuales postoperatorias tienen este diagnóstico, y las restantes suelen ser, en su mayoría, trombosis de la arteria central de la retina [27].
El 67% de todos los casos de pérdida visual postoperatoria por cirugía extraocular ocurre en cirugías espinales en posición prona [24].
Factores generales como la hipotensión intraoperatoria y la anemia, muchas veces de carácter hemorrágico, se han relacionado con la neuropatía isquémica del óptico (NIO), en especial, con la neuropatía posterior. Se han citado también como factores de riesgo la hipertensión arterial, diabetes, tabaco, enfermedad vascular, insuficiencia renal crónica, y otras enfermedades que aumentan la viscosidad de la sangre [28, 29, 30].
Otros factores predisponentes, aunque con un menor grado de certeza, son la utilización de aminas vasopresoras, el exceso de hidratación y, en particular, la sobrecarga de cristaloides [31, 32].
Los estudios de neuroimagen en casos de neuropatía isquémica no son útiles. Sin embargo, su realización resulta muchas veces imperativa ya que pueden descartarse entidades graves como, por ejemplo, la apoplejía hipofisaria. Algunos estudios han señalado la existencia de alteraciones RNM en los nervios ópticos [33].
El tratamiento en el caso de una neuropatía óptica isquémica no tiene eficacia probada [34]. Se han recomendado, sin embargo, corticoides por vía sistémica, antiagregantes plaquetarios y disminución de la presión intraocular [35].
El pronóstico de recuperación es mejor en pacientes jóvenes [36].
Otro factor capaz de originar pérdidas visuales es el aumento de la presión intraocular. Tal aumento puede obedecer a causas locales (compresión del globo ocular). Cuando esto ocurre (compresión local), en la mayoría de los casos el diagnóstico es de oclusión de la arteria central de la retina. Este cuadro es visible en el fondo de ojo por una palidez característica y manchas rojas peripapilares. Ello usualmente ocurre por malposición de la cabeza con compresión directa ocular contra el apoyo [37, 38]. Ayuda al diagnóstico de estas situaciones el hecho de que la ceguera suele ser unilateral y se acompaña de otros signos de compresión o decúbito orbitarios o periorbitarios [35].
También existen causas generales de aumento de presión ocular. En su mayoría, se han relacionado con un aumento de la presión venosa central debido a la posición declive de la cabeza y/o aumento de la presión abdominal por la posición prona [39, 40]. Como antes hemos indicado, la posición prona tiene una elevada relación con la incidencia de alteraciones visuales. Cirugías que comportan un mantenimiento de esta posición pueden, incluso en niños, ser responsables de cegueras por isquemia del nervio óptico [41]. Algunos autores han asimilado este fenómeno a un cuadro compartimental ocular. El aumento de presión intraocular ha sido comprobado en voluntarios en posición prona [27]. Así, se ha recomendado colocar al paciente en posición de anti-Trendelemburg de 10 grados, como medida eficaz para reducir la presión intraocular cuando se interviene en posición prona [42].
Otra posible causa de pérdida de visión es la ceguera cortical de origen isquémico o embólico de estructuras cerebrales con función visual [43]. Esta causa ha sido descrita en contextos obstétricos, como en el síndrome de Hellp [44]. Un dato que puede ayudar al diagnóstico diferencial es que la reactividad pupilar suele ser normal en la ceguera por afectación del córtex visual. En el caso de nuestra paciente, se comprobó una midriasis bilateral, con reactividad moderada pero presente.
La posibilidad de una ceguera cortical bilateral se ha asociado a cuadros isquémicos en cirugías con riesgo de embolismo, tales como endarterectomías o cirugía cardiaca. También se han descrito alteraciones visuales de este origen en disecciones del sistema de la arteria cerebral posterior (en el curso de cirugía cervical, de cabeza o en la intubación) [35]. Otros trabajos las atribuyen a alteraciones en el flujo de la arteria carótida al mantener girada la cabeza, en especial si hay ateromatosis de estos vasos [45]. En tales situaciones, la pérdida visual suele ser unilateral.
Sin embargo, existe otro cuadro capaz de generar ceguera cortical por mecanismo embólico. Se trata de la embolia gaseosa, cuadro capaz de producir infartos cerebrales en el curso de cirugías o de cateterizaciones venosas. En particular, se ha descrito muy frecuentemente la ceguera o las alteraciones visuales como consecuencia de este cuadro [46, 47, 48, 49]. De hecho, la amaurosis bilateral es considerada el hallazgo ocular más común en el embolismo gaseoso, y se piensa que es debida a afectación tanto de retina como del córtex visual de ambos lóbulos occipitales por oclusión transitoria de la circulación [50]. Las burbujas de pequeño tamaño se redistribuyen por la circulación cerebral y causan lesión endotelial con activación posterior de los leucocitos, que pueden provocar secundariamente lesiones isquémicas [51].
Característicamente, la afectación isquémica cerebral en el embolismo gaseoso suele predominar en la circulación posterior, debido, probablemente, a que las burbujas tienden a seguir el flujo sanguíneo desde la aorta hacia el tronco braquiocefálico o la arteria vertebral derecha [52].
La posición prona ha sido descrita como factor favorecedor de los embolismos gaseosos, indicándose que, quizá, la frecuencia de estos en cirugías en dicha posición se halla infraestimada [53].
Para que el embolismo gaseoso ocurra es preciso que exista un gradiente gravitacional entre el lugar operatorio y el atrio cardíaco derecho, y que los vasos se hallen expuestos a la atmósfera. Dicho gradiente puede ser tan pequeño como 5 cm [54], lo que puede ocurrir perfectamente en la posición prona. Otros factores, como el empleo de agua oxigenada como hemostático en las heridas ha sido también señalado como origen del embolismo [55].
Una vez el aire ha entrado en el sistema venoso, llega al atrio cardíaco derecho y, de allí, al pulmón, pudiendo causar complicaciones cardíacas graves. Las burbujas de gas pueden pasar a la circulación izquierda y producir un embolismo denominado «paradójico». Si el paciente tiene un foramen oval permeable (lo que ocurre en alrededor del 27% de la población) las burbujas pasan al ventrículo izquierdo y, de allí, embolizan preferentemente territorios como la arteria vertebral. Pero no es necesario que exista dicha comunicación cardíaca, ya que se ha demostrado el paso transpulmonar de aire sin necesidad de comunicación cardíaca derecha-izquierda [56, 57]. Cuando las burbujas pasan el filtro pulmonar, la ceguera transitoria es una complicación frecuente debido a que razones hemodinámicas impulsan a estas hacia el «top» de la arteria basilar [46].
En ocasiones puede comprobarse el hallazgo de burbujas en la TC [58, 59] o en retina [50]. Pese a ello, se ha señalado que la embolia gaseosa tiene un diagnóstico difícil, pero debe sospecharse ante la aparición brusca de síntomas neurológicos después de un procedimiento invasivo [59].
En nuestra paciente existen signos sutiles en la TC que pueden ser compatibles con burbujas a nivel coroideo y, posiblemente, cortical posterior derecho (Fig. 2). La RNM mostró igualmente cambios isquémicos en ambas cortezas occipitales y cerebelo, lo que atestigua la afectación del sistema de las arterias vertebrales.
Por ello, de cuanto llevamos dicho, podemos deducir que, presumiblemente, el cuadro que presentó nuestra paciente pudo incluir una afección isquémica de córtex occipital y quizá otras áreas de la vía visual. Sindrómicamente, por tanto, podemos indicar que es probable en este caso que la naturaleza isquémica del cuadro esté suficientemente aclarada. Ya que la etiología más corriente de pérdida visual en cirugías en decúbito prono es la neuropatía isquémica [60, 61] no nos es posible descartar una eventual participación adicional de un supuesto embolismo gaseoso en la afectación concomitante del nervio óptico en este caso. Sin embargo, en estos casos, contrariamente a la ceguera cortical, la reactividad pupilar suele ser anormal.
Según datos de el ASA (registro de complicaciones anestésicas) [62] el 73% de los casos de neuropatía isquémica postoperatoria ocurren en cirugías espinales, de los cuales, casi la mitad fueron pacientes que no tenían riesgos vasculares. Se ha indicado que ello habla a favor de la existencia de una cierta vulnerabilidad vascular del nervio óptico en determinados pacientes cuando permanecen en posición prona [35]. Sin embargo, tal vulnerabilidad, además de la del córtex occipital, puede igualmente ser derivada de la predilección del embolismo gaseoso por regiones relacionadas con la vía visual (circulación posterior).
En la gran mayoría de los casos de neuropatía óptica isquémica la alteración visual es bilateral y simultánea, con importante afectación de la visión [30, 63]. Ello habla a favor de un cuadro quizá más sistémico o difuso que una mera complicación posicional.
Es por estas razones que nuestra paciente puede ser considerada un caso de ceguera cortical de origen isquémico y probable embolismo gaseoso, y que, en nuestra opinión, este origen pueda estar detrás de otros casos interpretados hasta ahora como NIO.
Pensamos que este tipo de situaciones deberían ser sospechadas en cirugías espinales en pacientes que presentan clínica neurológica, y muy en particular visual. Es importante considerar esta posibilidad ya que tiene un tratamiento efectivo como es el oxígeno hiperbárico.
Desde el punto de vista médico-legal, caben algunas consideraciones de importancia:
En primer lugar es preciso indicar que esta entidad (ceguera tras cirugía discal lumbar) es de diagnóstico difícil y de prevención también dificultosa. Los análisis de casos con eventual responsabilidad médica deben asegurar que se han tomado todas las medidas posicionales y de protección ocular apropiadas al caso [64]. También deben indagar sobre las causas generales capaces de producir alteraciones visuales, y conocer si en su prevención o manejo se tomaron las debidas precauciones y se adoptó el tratamiento apropiado. El estudio preoperatorio debe indicar el grado de riesgo que los factores generales podrían deparar en un caso concreto.
Otra importante cuestión es si en el consentimiento informado para cirugías espinales debe incluirse o no la posibilidad de alteraciones visuales y ceguera. Se trata, como llevamos visto, de un riesgo atípico, por lo que la obligatoriedad de informar al respecto sería cuestionable. Sin embargo es tal la gravedad de la complicación y tan desproporcionado el daño resultante respecto de la patología inicial (hernia de disco) que, en nuestra opinión, debería informarse a los pacientes de esta posibilidad, e incluirla en los modelos de consentimiento informado. En la actualidad esta complicación no se incluye en los recomendados por la Sociedad Española de Neurocirugía [65]. La obligatoriedad de la información al respecto, sería mayor si en el paciente presenta riesgos vasculares, sobre todo aquellos que hemos mencionado como más proclives a alteraciones isquémicas (hipertensión arterial, diabetes, tabaco, enfermedad vascular, insuficiencia renal crónica, y otras enfermedades que aumentan la viscosidad de la sangre). Ello es así pues se trataría de riesgos relacionados con las circunstancias personales o profesionales del paciente (los denominados riesgos idiosincrásicos).q
Bibliografía:
- Erkut B, Unlü Y, Kaygin MA, Colak A, Erdem AF. Iatrogenic vascular injury during lumbar disc surgery. Acta Neurochir (Wien). 2007;149(5):511-5.
- Rosales-Olivares LM, Miramontes-Martínez V, Alpízar-Aguirre A, Reyes-Sánchez A. Failed back surgery syndrome. Cir Cir. 2007 Jan-Feb;75(1):37-41.
- Kacem AH, Ben Amar M, Chelli H, Siala I, Frikha I. Arterial injury as a complication of lumbar disc surgery. Rev Med Liege. 2006 Dec;61(12):804-6.
- Pechlivanis I, Kuebler M, Harders A, Schmieder K. Perioperative complication rate of lumbar disc microsurgery depending on the surgeon’s level of training. Cen Eur Neurosurg. 2009 Aug;70(3):137-42.
- Fritzell P, Hägg O, Nordwall A; Swedish Lumbar Spine Study Group. Complications in lumbar fusion surgery for chronic low back pain: comparison of three surgical techniques used in a prospective randomized study. A report from the Swedish Lumbar Spine Study Group. Eur Spine J. 2003 Apr;12(2):178-89.
- Sin AH, Caldito G, Smith D, Rashidi M, Willis B, Nanda A. J. Predictive factors for dural tear and cerebrospinal fluid leakage in patients undergoing lumbar surgery. Neurosurg Spine. 2006 Sep;5(3):224-7.
- Atlas SJ, Keller RB, Wu YA, Deyo RA, Singer DE. Long-term outcomes of surgical and nonsurgical management of lumbar spinal stenosis: 8 to 10 year results from the Maine lumbar spine study. Spine (Phila Pa 1976). 2005 Apr 15;30(8):936-43.
- Saxler G, Krämer J, Barden B, Kurt A, Pförtner J, Bernsmann K. The long-term clinical sequelae of incidental durotomy in lumbar disc surgery. Spine (Phila Pa 1976). 2005 Oct 15;30(20):2298-302.
- Rodríguez-García J, Sánchez-Gastaldo A, Ibáñez-Campos T, Vázquez-Sousa C, Cantador-Hornero M, Expósito-Tirado JA, Cayuela-Domínguez A, Echevarría-Ruiz de Vargas C. Related factors with the failed surgery of herniated lumbar disc. Neurocirugia (Astur). 2005 Dec;16(6):507-17.
- Lacombe M. Vascular complications of lumbar disk surgery. Ann Chir. 2006 Dec;131(10):583-9.
- Mastronardi L, Rychlicki F, Tatta C, Morabito L, Agrillo U, Ducati A. Spondylodiscitis after lumbar microdiscectomy: effectiveness of two protocols of intraoperative antibiotic prophylaxis in 1167 cases. Neurosurg Rev. 2005 Oct;28(4):303-7.
- Bilbao G, Menchacatorre I, Uriguen M, Pomposo I, Bardón F, Urquidi I, Garibi J. Intraabdominal complications in the lumbar disc surgery. Neurocirugia (Astur). 2004 Jun;15(3):279-84.
- Gehri R, Zanetti M, Boos N. Subacute subdural haematoma complicating lumbar microdiscectomy. J Bone Joint Surg Br. 2000 Sep;82(7):1042-5.
- Morgan HC. Neural complications of disc surgery. J Bone Joint Surg Am. 1968 Mar;50(2):411-7.
- Kardaun JW, White LR, Shaffer WO. Acute complications in patients with surgical treatment of lumbar herniated disc. J Spinal Disord. 1990 Mar;3(1):30-8.
- Münzer T, Stimming G, Brücker B, Geel A, Heim C, Kreienbühl G. Perioperative myocardial infarction and cardiac complications after noncardiac surgery in patients with prior myocardial infarction. I. Clinical data and diagnosis, incidence. Anaesthesist. 1996 Mar;45(3):213-20.
- Hernández-Perez PA, Prinzo-Yamurri H. Analysis of the lumbar discectomy complications. Neurocirugia (Astur). 2005 Oct;16(5):419-26.
- Wildförster U. Intraoperative complications in lumbar intervertebral disk operations. Cooperative study of the spinal study group of the German Society of Neurosurgery. Neurochirurgia (Stuttg). 1991 Mar;34(2):53-6.
- Roth S, Thisted RA, Erickson JP, Black S, Schreider BD. Eye injuries after nonocular surgery: a study of 60,965 anesthetics from 1988 to 1992. Anesthesiology 1996;85:1020 -1027.
- Chung MC, Son JH. Visual loss in one eye alter spinal surgery. Korean Journal of Ophthalmology, 2006; 20(2):139-142.
- Warner ME, Warner MA, Garrity JA et al. The frequency of perioperative vision loss. Anesth Analg 2001; 93: 1417-21.
- Patil CG, Lad E, Lad S, Ho CBS & Boakye M: Visual loss after spine surgery: a population-based study. Spine, 2008; 33: 1491-1496.
- Shen Y, Drum M, Roth S. The Prevalence of Perioperative Visual Loss in the United States: A 10-Year Study from 1996 to 2005 of Spinal, Orthopedic, Cardiac, and General Surgery. Anesth Analg. 2009 Aug 27.
- Kamming D, Clarke S. Postoperative visual loss following prone spinal surgery. Br J Anaesth 2005; 95: 257-60.
- Myers MA, Hamilton SR, Bogosian AJ, et al. Visual loss as a complication of spine surgery. A review of 37 cases. Spine 1997;22:1325-9.
- Stevens WR, Glazer PA, Kelley SD, et al. Ophthalmic complications after spinal surgery. Spine 1997;12:1319-24.
- Hoff JM, Varhaug P, Midelfart A, Lund-Johansen M. Acute visual loss after spinal surgery Acta Ophthalmol. 2009 Mar 12.
- Brown RH, Schauble JF, Miller NR. Anemia and hypotension as contributors to perioperative loss of vision. Anesthesiology 1994;80:222-6.
- Katz DM, Trobe JD, Cornblath WT, Kline LB. Ischemic optic neuropathy after lumbar spine surgery. Arch Ophthalmol 1994;112:925-31.
- Lee LA, Roth S, Posner KL, Cheney FW, Caplan RA, Newman NJ, et al. The American society of anesthesiologists postoperative visual loss registry: analysis of 93 spine surgery cases with postoperative visual loss. Anesthesiology 2006;105:652-9.
- Farag, E; Doyle, DJ. Vision loss after spine surgery: a new hypothesis. Can J Anaesth 2006; 53 (4) :420.
- Chang SH, Miller NR. The incidence of vision loss due to perioperative ischemic optic neuropathy associated with spine surgery: the Johns Hopkins Hospital Experience. Spine 2005;30:1299-302.
- Purvin V, Kuzma B. Intraorbital optic nerve signal hyperintensity on magnetic resonance imaging sequences in perioperative hypotensive ischemic optic neuropathy. J Neuro-ophthalmol 2005;25:202-204.
- Hélaine L, Cadic A, Magro E, Simon A, Kiss G, Gueret G, Arvieux CC. Cecite bilaterale en postoperatoire d’une chirurgie du rachis. Ann Fr Anesth Reanim. 2009 Feb;28(2):165-7.
- Newman NJ. Perioperative visual loss after nonocular surgeries. Am J Ophthalmol 2008;145:604-10.
- Kim JW, Hills WL, Rizzo JF, Egan RA, Lessell S. Ischemic optic neuropathy following spine surgery in a 16-year-old patient and a ten-year-old patient. J Neuroophthalmol. 2006 Mar;26(1):30-3.
- Grossman W, Ward WT. Central retinal artery occlusion after scoliosis surgery with a horseshoe headrest: case report and literature review. Spine 1993;18:1226 -1228.
- Roth S, Tung A, Ksiazek S. Visual loss in a prone-positioned spine surgery patient with the head on a foam headrest and goggles covering the eyes: an old complication with a new mechanism. Anesth Analg 2007;104:1185-1187
- Lee LA, Vavilala MS, Sires BS. Intraocular pressure is partially dependent on central venous pressure during prone spine surgery. Anesthesiology 2003; 99: A289
- Hunt K, Bajekal R, Calder I et al. Changes in intraocular pressure in anaesthetised prone patients. J Neurosurg Anesthesiol 2004; 16:287-90.
- Lee J, Crawford MW, Drake J, Buncic JR, Forrest C. Anterior ischemic optic neuropathy complicating cranial vault reconstruction for sagittal synostosis in a child. J Craniofac Surg. 2005 Jul;16(4):559-62.
- Ozcan MS, Praetel C, Bhatti MT et al. The effect of body inclination during prone positioning on intraocular pressure in awake volunteers: a comparison of two operating tables. Anesth Analg 2004; 99: 1152-8
- Chaudhry T, Chamberlain MC, Vila H. Unusual cause of postoperative blindness. Anesthesiology 2007;106:869-70.
- Llovera I, Roit Z, Johnson A, Sherman L. Cortical blindness, a rare complication of pre-eclampsia. J Emerg Med 2005;29:295-7.
- Delattre O, Thoreux P, Liverneaux P, Merle H, Court C, Gottin M, Rouvillain JL, Catonné Y. Spinal surgery and ophthalmic complications: a French survey with review of 17 cases. J Spinal Disord Tech. 2007 Jun;20(4):302-7.
- Eck JC, Humphreys SC, Patil VD, Hodges SD, Clarke SE, Davare JR. Paradoxical embolus causing transient bilateral blindness following spinal surgery. Am J Orthop. 2006 Nov;35(11):527-9.
- Hermans G, Szyper-Kramarz C. [Cortical blindness due to air embolism (effect of hyperbaric oxygen therapy)] Bull Soc Belge Ophtalmol. 1971 Nov 28;159:604-12.
- Ghimouz A, Loisel B, Kheyar M, Fried D, Carbon dioxide embolism during hysteroscopy followed by transient blindness. Bouret JM. Ann Fr Anesth Reanim. 1996;15(2):192-5.
- Acalovschi I, Corbaciu D, Paraianu I. Cortical blindness after subclavian vein catheterization. J Parenter Enteral Nutr. 1988 Sep-Oct;12(5):526-7.
- Decaux G, Szyper M, Cornil A. Arterial air embolism. J Neurol Neurosurg Psychiatry. 1980 Apr;43(4):372.
- Mitchell SG, Gorman D. The pathophysiology of cerebral arterial gas embolism. J Extra Corpor Technol 2002; 34: 18-23.
- Heckmann JG, Lang CJ, Kindler K, Huk W, Erbguth FJ, Neundörfer B. Neurologic manifestations of cerebral air embolism as a complication of central venous catheterization. Crit Care Med 2000; 28: 1621-5.
- McDouall, SF; Shlugman, D. Fatal venous air embolism during lumbar surgery: the tip of an iceberg?. Eur J Anaesthesiol 2007; 24 (9) :803-5.
- Albin MS, Carroll RG, Maroon JC. Clinical considerations concerning detection of venous air embolism. Neurosurgery 1978; 2: 380-384.
- Brown J, Rogers J, Soar J. Cardiac arrest during surgery and ventilation in the prone position: a case report and systematic review. Resuscitation. 2001 Aug;50(2):233-8. Review.
- Butler BD, Hills BA. Transpulmonary passage of venous air emboli. J Appl Physiol 1985; 59: 543-547.
- Marquez J, Sladen A, Gendell H et al. Paradoxical cerebral air embolism without an intracardiac septal defect. J Neurosurg 1981; 55: 997-1000.
- Ghatge SB, Bhatgadde VL, Nagar AM, Raut AA, Narlawar RS. Paradoxical cerebral arterial gas embolism: Computed tomography findings. Australas Radiol. 2007 Dec;51 Suppl:B210-3.
- Laguillo G, Cañete N, Castaño-Duque CH, Guardia-Mas E, de Juan M, Ruscalleda J. Embolia gaseosa cerebral secundaria a la retirada de una vía venosa central. Rev Neurol. 2007 Jan 16-31;44(2):92-4.
- Buono LM, Foroozan R. Perioperative posterior ischemic optic neuropathy: review of the literature. Surv Ophthalmol 2005;50:15-26.
- Ho VTG, Newman NJ, Song S, Ksiazek S, Roth S. Ischemic optic neuropathy following spine surgery. J Neurosurg Anesthesiol 2005;17:38-44.
- Asa Closed Claims Project. www.asaclosedclaims.org. Accedido el 28-9-99. Disponible también en: http://depts.washington.edu/asaccp/
- Sadda SR, Nee M, Miller NR, et al. Clinical spectrum of posterior ischemic optic neuropathy. Am J Ophthalmol 2001;132:743-750.
- Haushofer L, Bhattacharyya M, Isibor RN, Sakka SA. Does conventional practice prevent occular complications in prone position spinal surgery?. J Perioper Pract. 2009 Jan;19(1):16-9.
- Sociedad Española de Neurocirugía. Consentimientos informados. Disponible en: http://www.neurocirugia.com/consentimientos/. Accedido el 25-9-2009
Dirección para correspondencia:
Dr. José Aso Escario.
Servicio de Neurocirugía. Hospital MAZ.
Avenida de la Academia General Militar, 74. 50015 Zaragoza.
E-mail: jaso@maz.es